-Anatomía y Fisiología Digestiva
Terminología
Asociada
Exámenes de rutina y Especiales
Procedimientos Especiales. (,S.N.G,
Soporte Nutricional: NPT, NPP, Definición, ventajas, Complicaciones, Cuidados)
Farmacología Digestiva
Describir Patologías del Sistema Digestivo aplicando
el PAE: Gastritis Aguda y Crónica, Ulcera Péptica, Hemorragia Digestiva,
Hemorroides, Hepatitis. Cirrosis Hepática Señalar: Conceptos, Etiologías, Tipos,, Signos y Síntomas, Tratamiento,
Manifestaciones Clínicas, Diagnostico, Complicaciones y Cuidados
APARATO DIGESTIVO.
INTRODUCCIÓN.
El organismo humano tiene
que alimentarse para poder llevar a cabo las funciones que le caracterizan.
El
sistema digestivo tiene como misión fundamental la manipulación de los
alimentos, su degradación y descomposición en partículas cada vez más pequeñas
hasta llevarlas al estado de moléculas básicas antes de pasar a la sangre.
A este proceso de
descomposición de los alimentos en moléculas elementales se le conoce como
digestión.
El paso
de las partículas desde el tubo digestivo a los capilares sanguíneos que llegan
hasta el espesor de la pared del mismo se denomina absorción intestinal.
Por
tanto, el aparato digestivo cumple dos funciones principales:
- La digestión de los alimentos
ingeridos.
- La absorción intestinal de los
productos ya digeridos.
-
Ingestión, masticación y deglución
La
digestión se dice que empieza en la boca misma, ya que algunas enzimas
salivales atacan a los principios inmediatos produciendo una hidrólisis parcial.
El grado de digestión alcanzado es mínimo.
La
introducción de alimento en la boca pone en marcha el mecanismo de la
masticación. La masticación se define como el conjunto de movimientos de la
boca realizados para convertir los alimentos ingeridos en una masa o bolo apto
para ser tragado, lo que se consigue gracias a los dientes: los incisivos
cortan, los caninos desgarran, y los premolares y molares trituran y muelen los
alimentos ingeridos.
Los
movimientos de la lengua favorecen que el alimento que está siendo masticado se
mezcle con la saliva (insalivación) hasta formar un bolo apto para ser
ingerido. Se producen diariamente 1.500 cm de saliva.
La
saliva tiene un pH entre 6,3-6,8 y está compuesta por: agua, moco, sodio,
potasio, fosfato, bicarbonato, cloro, calcio, enzimas (amilasa o ptialina) y
lisozima, entre otras sustancias.
Los movimientos de la
boca facilitan la mezcla de estas sustancias con los alimentos. Esta saliva
actúa:
- Como lubricante de los alimentos
gracias a la presencia de moco.
- Iniciando la digestión
(hidrólisis de los hidratos de carbono).
- Como un importante bactericida
gracias a la presencia de lisozima.
- Como líquido disolvente que
facilita la humidificación de los alimentos y la formación del bolo.
Una
vez formado el bolo alimentario se produce el paso del mismo a la faringe, y
después al esófago, para luego llegar al estómago. A este fenómeno se le llama
deglución.
La
deglución se realiza en dos etapas: La primera es de carácter voluntario y se
produce porque la lengua impulsa el bolo alimentario hacia atrás. En este acto,
la epiglotis cierra la nasofaringe. La segunda etapa es involuntaria y el bolo
discurre hacia abajo por las contracciones peristálticas de la musculatura de
la pared del esófago, ayudado por la acción de la gravedad.
Al
llegar el bolo al final del esófago se encuentra con el esfínter esofágico
inferior (cardias), que se abre y permite el paso del mismo al estómago. Este
esfínter impide que los alimentos que han pasado ya al estómago sean
regurgitados hacia el esófago, gracias a su configuración funcional.
Digestión gastro-intestinal
Proceso que se lleva a cabo en el estómago y a lo largo de todo el intestino
delgado.
El
estómago realiza distintas funciones:
- Almacenamiento del contenido
gástrico hasta que se haga apto para ser evacuado al intestino delgado.
- Mezcla del contenido gástrico.
- Digestión del mismo.
- Evacuación hacia el intestino
delgado.
-
Para
llevar a cabo la digestión el estómago aumenta la secreción gástrica. La
secreción gástrica media oscila entre 2,5 y 3 litros/día. Su pH es ácido, y
está compuesta por: agua, sales, CIH, enzimas (pepsina), moco, factor
intrínseco, y hormonas como la gastrina y somatostatina.
El CIH
es producido por las células parietales y actúa sobre las fibras musculares de
la carne y el colágeno ablandándolos, así como mantiene el pH ácido en el
estómago, ya que es necesario para que el pepsinógeno se transforme en enzima
activa (pepsina)
Además, estimula la secreción de secretina, que es una hormona que a su vez
estimula la secreción pancreática y biliar. La secreción de CIH es estimulada
por la histamina, la gastrina y la acetilcolina.
La
pepsina es producida por las células principales del estómago y se forma a
partir del pesinógeno, cuando el pH es inferior a 5,6. Esta enzima hace la
digestión de las proteínas y el colágeno.
El
Factor Intrínseco de Castle es producido por las células parietales del
estómago, Es un protector de la vitamina B12.
La
gastrina es una hormona producida por las células G del estómago. Se estimula
la producción de gastrina cuando la pared del estómago se distiende, al
llenarse, por la presencia en el estómago de alimentos estimulantes como la
carne y los aa.
Esta hormona es liberada
no a la cavidad del estómago, sino que pasa a la sangre y, a través de ella,
actúa sobre el estómago estimulando la secreción de CIH y pepsina. También
estimula la secreción pancreática y biliar.
La
acción de enzimas, CIH, etc., en el estómago, realiza una digestión parcial del
contenido gástrico, digestión que se debe principalmente a la acción de la
pepsina sobre las proteínas (hidrólisis parcial) y de la ptialina salival, que
sigue actuando sobre los azúcares (almidón).
Los movimientos
peristálticos de mezcla y la digestión dan lugar a la formación de una especie
de papilla semisólida que se evacua al duodeno, denominada quimo gástrico. Este
vaciamiento no se realiza globalmente sino de forma gradual.
Facilita la apertura del esfínter pilórico la
presencia de gastrina en sangre. Cierra el esfínter, impidiendo la salida de
quimo, la llegada de un quimo excesivamente ácido al duodeno.
La
absorción o paso a la sangre del contenido gástrico es mínima, dado que la
mucosa gástrica no es permeable a la mayoría de sus componentes. Sin embargo,
es altamente permeable al alcohol, que se absorbe en su mayoría a través de la
mucosa gástrica.
Al intestino delgado son
vertidas gran cantidad de secreciones que permiten completar el proceso de la
digestión. En el duodeno se neutraliza la acidez del quimo gracias al
bicarbonato procedente de la secreción pancreática, y se continúa la digestión
del mismo.
La
secreción pancreática es rica en enzimas:
- Lipolíticos: lipasa,
fosfolipasa, carboxiesterhidrolasa, etc. Realizan la digestión de las
grasas.
- Proteolíticos: tripsina,
quimotripsina, elastasa, proteasa, etc. Digieren las proteínas.
- Glucolíticos: amilasa. Realiza
la digestión de los glúcidos.
- Nucleotídicos: ADNasa, ARNasa.
Digieren los ácidos nucleicos.
Algunas hormonas actúan estimulando la secreción pancreática. La secretina se
sintetiza en forma de prohormona, y se transforma en hormona activa gracias a
la presencia de CIH en el duodeno. La secretina estimula una secreción
pancreática rica en agua y electrólitos y pobre en enzimas. También estimula la
secreción de bilis (sales biliares).
La
colecistocinina (CCK) es una hormona que se secreta cuando llega al duodeno un
quimo rico en proteínas y grasas. Ésta estimula una secreción pancreática rica
en enzimas.
La
bilis es una secreción elaborada en el hígado y almacenada en las vesículas
biliares en los periodos interdigestivos. Se producen diariamente del orden de
1.000 cc. De bilis, la cual se concentra en la vesícula perdiendo la casi
totalidad del agua que contiene, gracias a la reabsorción de la misma, que se
produce a través de la vesícula biliar.
La
bilis es rica en: sales biliares, iones, colesterol, bilirrubina y
fosfolípidos, entre otros.
La
vesícula biliar libera la bilis por la acción de la secretina y
colecistocinina.
Entre
las funciones de la bilis citaremos:
- Las sales biliares actúan como
emulsionante de las grasas en el intestino, facilitando que las enzimas
lipolíticas realicen la digestión de las grasas. También forman micelas.
La sal biliar tiene un grupo hidrófilo, soluble en
agua, y un grupo hidrófobo, soluble en grasa, que le permite unirse a la grasa
por el grupo esterol hidrófobo, orientando el grupo carboxilo hidrófilo hacia
el exterior, formando micelas que facilitan la digestión de la grasa a las
enzimas.
- La bilirrubina, que es insoluble
en agua, procedente de la sangre llega al hígado, donde se conjuga con el
ácido glucurónico haciéndose soluble en agua y eliminándose por la bilis.
En el intestino es atacada por las bacterias que la convierten en
estercobilina. La estercobilina da a las heces el color característico y
se elimina en ellas.
-
- La digestión de los azúcares se
realiza por hidrólisis, y convierte las moléculas de gran tamaño
(polisacáridos) en monosacáridos (glucosa, galactosa y fructosa), que es
como se absorben la mayoría.
-
Absorción intestinal
La
absorción intestinal consiste en el paso de los nutrientes ya digeridos, en su estado
elemental, a la sangre, atravesando la barrera intestinal.
Para
ello, durante la digestión, las enzimas atacan a las moléculas de mayor peso
molecular desdoblándolas en otras de menor peso, hasta Ilevarlas al estado más
elemental. Así, los azúcares son reducidos a monosacáridos, las proteínas a aa,
y las grasas a ácidos grasos y glicerol, que son las formas en que se absorben el
principio inmediato orgánico.
Se
absorbe el 85% de las sustancias digeridas.
La
absorción intestinal puede llevarse a cabo por diferentes mecanismos, según
sean las sustancias de que se trate: difusión simple, difusión facilitada o
transporte activo.
La
absorción intestinal de glucosa y galactosa se realiza por transporte activo.
La fructosa se absorbe por difusión facilitada. Esta absorción ocurre
fundamentalmente en el duodeno y yeyuno.
La
absorción de las proteínas también ocurre en el duodeno y yeyuno,
principalmente. En la superficie de la mucosa, a nivel epitelial (enterocitos),
existen enzimas como la enterocinasa, aminopeptidasa y glutamil-transferasa que
acaban la digestión de aquellos péptidos que todavía no han sido convertidos en
aa. Los aa básicos y ácidos se absorben por transporte activo.
Las
grasas se absorben sobre todo en la parte terminal del intestino delgado. Los
monoglicéridos, los ácidos grasos y la glicerina pasan al enterocito, donde son
resintetizados nuevamente a triglicéridos, y de aquí pasan a la circulación
linfática.
La
absorción intestinal del agua se hace pasivamente. Se absorbe fundamentalmente
en el duodeno y en el yeyuno. El sodio se absorbe también en el duodeno (30%) y
en el yeyuno (60%). El potasio se absorbe sobre todo en el yeyuno.
Las
vitaminas liposolubles (K, E, D, A) se absorben unidas a la grasa en el íleon.
Eliminación fecal
La
mucosa del colon produce y secreta gran cantidad de moco para lubricar y
proteger la mucosa de la masa fecal. El moco, además, da adherencia a las heces
para que se forme masa.
Las
heces se forman a partir de los residuos no digeribles y no absorbidos en los
tramos anteriores del intestino, con la finalidad de poder ser eliminadas al
exterior.
En el
colon las heces pierden parte del agua y electrólitos que, aunque en pequeña
proporción, todavía existen. El agua es absorbida por difusión. El sodio
también es absorbido por difusión.
La
vitamina K y otras vitaminas del grupo B se producen en el intestino grueso por
la acción de la flora bacteriana normal del colon.
Se
forman diariamente 150 gramos de residuo o masa fecal que es necesario
eliminar. Las heces están compuestas por agua (70%), grasa (5%), fibras
(celulosa), proteínas, sales biliares, restos de mucosa, estercobilina,
etcétera.
La
defecación es el acto de eliminación de las heces al exterior. La frecuencia
normal es distinta en los lactantes, niños o adultos. Mientras en un lactante
la frecuencia es de 6 defecaciones/día, en un adulto puede considerarse normal
entre 1-2 veces al día.
La
defecación se desencadena por el movimiento peristáltico del colon, que hace
pasar la masa fecal al sigma y desencadena el deseo de defecar. El esfínter
interno del ano se relaja involuntariamente desencadenando el deseo al ser
ocupada la zona por heces.
El esfínter
externo permite controlar voluntariamente el acto de la defecación, debido a
que está formado por fibras estriadas. Se dice que la defecación es educable y
se acomoda a determinados momentos del día, según las costumbres de cada
persona.
Aparato digestivo, es un tubo largo, con importantes
glándulas asociadas, siendo su función la transformación de las complejas
moléculas de los alimentos en sustancias simples y fácilmente utilizables por
el organismo.
Desde la boca hasta el ano, el tubo digestivo mide
unos once metros de longitud. En la boca ya empieza propiamente la digestión.
Los dientes trituran los alimentos y las secreciones de las glándulas salivales
los humedecen e inician su descomposición química.
Luego, el bolo alimenticio cruza la faringe, sigue por
el esófago y llega al estómago, una bolsa muscular de litro y medio de
capacidad, en condiciones normales, cuya mucosa segrega el potente jugo
gástrico, en el estómago, el alimento es agitado hasta convertirse en una
papilla llamada quimo.
A la salida del estómago, el tubo digestivo se
prolonga con el intestino delgado, de unos cinco metros de largo, aunque muy
replegado sobre sí mismo. En su primera porción o duodeno recibe secreciones de
las glándulas intestinales, la bilis y los jugos del páncreas.
Todas estas secreciones contienen una gran cantidad de
enzimas que degradan los alimentos y los transforman en sustancias solubles
simples. El tubo digestivo continúa por el intestino grueso, de algo más de
metro y medio de longitud. Su porción final es el recto, que termina en el ano,
por donde se evacuan al exterior los restos indigeribles de los alimentos.
En él se desarrollan una serie de fenómenos motores,
secretores y de absorción, que tienen lugar desde el momento de la ingesta del
alimento, hasta la eliminación final de los residuos no útiles para el
organismo, para terminar con la defecación, para la cual existe el ano o
esfínter anal.
DESARROLLO.
En el estadio más primitivo de su desarrollo, el aparato
digestivo suele dividirse en tres partes: el intestino proximal, el intestino
medio y el intestino distal.
El intestino proximal da lugar al esófago, el
estómago, la mitad proximal del duodeno, el hígado y el páncreas.
El intestino medio da lugar a la mitad
distal del duodeno, el yeyuno, el íleon, el ciego, el apéndice y parte del
colon. El endodermo del intestino distal da lugar al resto del colon y al
recto hasta la línea ano-rectal.
En este estadio embrionario, el tubo digestivo está
envuelto por el mesenterio. El mesenterio ventral degenera durante el
desarrollo excepto en el intestino proximal. El mesenterio dorsal está formado
por una doble capa de mesotelio que suspende al aparato digestivo. Una capa de
mesotelio se alinea con la cavidad celómica (la futura cavidad peritoneal)
formando el peritoneo parietal, que se alinea con la somatopleura y el
peritoneo visceral, alineado con la esplachnopleura (pared del aparato
digestivo compuesta de mucosa, submucosa y dos láminas de músculo).
El aparato digestivo es el conjunto
de órganos (boca, faringe, esófago, estómago, intestino delgado e intestino
grueso) encargados del proceso de la digestión, es decir, la transformación de
los alimentos para que puedan ser absorbidos y utilizados por las células del
organismo.
El proceso de la digestión es el mismo en todos
los organismos monogástricos: transformar los glúcidos, lípidos y proteínas en
unidades más sencillas, gracias a las enzimas digestivas, para que puedan ser
absorbidas y transportadas por la sangre.
Descripción y funciones.
A la salida del estómago, el tubo digestivo se
prolonga con el intestino delgado, de unos cinco metros de largo, aunque muy
replegado sobre sí mismo. En su primera porción o
duodeno recibe secreciones de las glándulas intestinales, la bilis y los jugos
del páncreas. Todas estas secreciones contienen una gran cantidad de enzimas
que degradan los alimentos y los transforman en sustancias solubles simples.
El tubo digestivo continúa por el intestino grueso, de
algo más de metro y medio de longitud. Su porción final es el recto, que
termina en el ano, por donde se evacuan al exterior los restos indigeribles de
los alimentos.
Estructura del tubo digestivo.
El tubo digestivo, es un órgano llamado también
conducto alimentario o tracto gastrointestinal presenta una sistematización
prototípica, comienza en la boca y se extiende hasta el ano. Su longitud en el
hombre es de 10 a 12 metros, siendo seis o siete veces la longitud total del
cuerpo. En su trayecto a lo largo del tronco del cuerpo, discurre por delante
de la columna vertebral. Comienza en la cara, desciende luego por el cuello,
atraviesa las tres grandes cavidades del cuerpo: torácica, abdominal y pélvica.
En el cuello está en relación con el conducto
respiratorio, en el tórax se sitúa en el mediastino posterior entre los dos
pulmones y el corazón, y en el abdomen y pelvis se relaciona con los diferentes
órganos del aparato genitourinario. El tubo digestivo procede embriológicamente
del endodermo, al igual que el aparato respiratorio.
El tubo digestivo y las glándulas anexas (glándulas
salivales, hígado y páncreas), forman el aparato digestivo. Histológicamente
está formado por cuatro capas concéntricas que son de adentro hacia afuera:
Capa interna o mucosa (donde pueden encontrarse
glándulas secretoras de moco y vasos linfáticos y algunos nódulos linfoides).
Incluye una capa muscular interna compuesta de una capa circular interna y una
longitudinal externa de músculo liso.
Capa submucosa compuesta de tejido conectivo denso
irregular fibroelástico. La capa submucosa contiene el llamado plexo submucoso
de Meissner, que es un componente del sistema nervioso entérico y controla la
motilidad de la mucosa y en menor grado la de la submucosa, y las actividades
secretorias de las glándulas
Capa muscular externa compuesta, por una capa circular
interna y otra longitudinal externa de músculo liso (excepto en el esófago,
donde hay músculo estriado).
Esta capa muscular tiene a su cargo los movimientos
peristálticos que desplazan el contenido de la luz a lo largo del tubo
digestivo. Entre sus dos capas se encuentra otro componente del sistema
nervioso entérico, el plexo mientérico de Auerbach, que regula la actividad de
esta capa. Capa serosa o adventicia. Se denomina según la región del tubo
digestivo que reviste, como serosa si es intraperitoneal o adventicia si es
retroperitoneal. La adventicia está conformada por un tejido conectivo laxo. La
serosa aparece cuando el tubo digestivo ingresa al abdomen, y la adventicia
pasa a ser reemplazada por el peritoneo.
Los plexos submucoso y mientérico constituyen el
sistema nervioso entérico que se distribuye a lo largo de todo el tubo
digestivo, desde el esófago hasta el ano. Por debajo del diafragma, existe una
cuarta capa llamada serosa, formada por el peritoneo. El bolo alimenticio pasa
a través del tubo digestivo y se desplaza así, con ayuda tanto de secreciones
como de movimiento peristáltico que es la elongación o estiramiento de las
fibras longitudinales y el movimiento para afuera y hacia adentro de las fibras
circulares.
A través de éstos el bolo alimenticio puede llegar a
la válvula cardial que conecta directamente con el estómago. Si el nivel de
corte es favorable, se puede ver los mesos. El peritoneo puede presentar
subserosa desarrollada, en especial en la zona del intestino grueso, donde
aparecen los apéndices epiploicos. Según el sector del tubo digestivo, la capa
muscular de la mucosa puede tener sólo músculo longitudinal o longitudinal y
circular.
La mucosa puede presentar criptas y vellosidades, la submucosa
puede presentar pliegues permanentes o pliegues funcionales. El pliegue
funcional de la submucosa es posible de estirar, no así la válvula connivente.
El grosor de la pared cambia según el lugar anatómico, al igual que la
superficie, que puede ser lisa o no. El epitelio que puede presentarse es un
plano pluriestratificado no cornificado o un prismático simple con
microvellosidades. En las criptas de la mucosa desembocan glándulas. Éstas
pueden ser de la mucosa o de la submucosa.
En tanto, una vellosidad es el solevantamiento
permanente de la mucosa. Si el pliegue es acompañado por la submucosa, entonces
el pliegue es de la submucosa. El pliegue de la mucosa y submucosa es llamado
válvula connivente o pliegue de Kerckring. La válvula connivente puede mantener
la presencia de vellosidades. La válvula connivente es perpendicular al tubo
digestivo, y solo se presenta en el intestino delgado.
BOCA.
Probablemente, lo primero que se nos ocurre cuando
pensamos en la boca es en comer o besar. Pero la boca hace mucho más que
recibir alimentos o besar. La boca y los dientes forman tu sonrisa, que a
menudo es lo primero que la gente nota cuando nos mira. Además, la boca es
esencial para el habla: la lengua (que también nos permite saborear) nos
permite formar las palabras con la ayuda de los labios y los dientes.
La lengua golpea los dientes para producir ciertos
sonidos. El sonido z, por ejemplo, se produce cuando la lengua roza la hilera
superior de dientes. Cuando una persona sesea, la lengua toca los dientes en
lugar de apoyarse directamente detrás de ellos al pronunciar palabras con el
sonido.
Sin los dientes, sólo podríamos alimentarnos con
líquidos o alimentos blandos y pisados. Las sustancias más duras del cuerpo,
los dientes, son necesarios para la masticación, el proceso por el cual
desgarramos, cortamos y molemos los alimentos preparándolos para la deglución.
La masticación permite la liberación de enzimas y lubricantes en la boca que
promueven la digestión, o descomposición, de los alimentos. La boca, por lo
tanto, inicia uno de los primeros pasos en el proceso digestivo. Continúa
leyendo para descubrir de qué manera cada aspecto de la boca y los dientes
juegan un papel en la vida cotidiana.
El gusto es función de las
papilas gustativas en la boca; su importancia depende de que permita
seleccionar los alimentos y bebidas según los deseos de la persona y también
según las necesidades nutritivas. El gusto actúa por contacto de sustancias
químicas solubles con la lengua. El ser humano es capaz de percibir un abanico
amplio de sabores como respuesta a la combinación de varios estímulos, entre
ellos: textura, temperatura, olor y gusto.
El sentido del gusto depende de la estimulación de los
llamados "botones gustativos", las cuales se sitúan preferentemente
en la lengua, aunque algunas se encuentran en el paladar; su sensibilidad es
variable.
Los nervios (principalmente faciales) conectados con
las papilas gustativas transmiten impulsos al centro nervioso situado en el
bulbo raquídeo (continuación de la médula allí donde empieza la columna
vertebral); de aquí, los impulsos se transmiten a las caras superior e interna
del lóbulo parietal, en íntima relación con el área del cerebro relacionada con
el olfato.
A partir de los estudios psicológicos, se piensa en
general que existen cuando menos cuatro sensaciones primarias: ácido, salado,
dulce y amargo; pero sabemos que una persona puede percibir cientos o miles de
sabores diferentes.
Se supone que se trata de combinaciones de las cuatro
sensaciones primarias, de la misma manera que todos los colores del espectro
son combinaciones de tres sensaciones coloreadas primarias. Sin embargo, podría
existir otra clase o subclase de sensaciones primarias, menos evidentes.
Las casi 10.000 papilas gustativas que tiene el ser
humano están distribuidas de forma desigual en la cara superior de la lengua,
donde forman manchas sensibles a clases determinadas de compuestos químicos que
inducen las sensaciones del gusto. Por lo general, las papilas sensibles a los
sabores dulce y salado se concentran en la punta de la lengua, las sensibles al
ácido ocupan los lados y las sensibles al amargo están en la parte posterior.
Los compuestos químicos de los alimentos se disuelven
en la humedad de la boca y penetran en las papilas gustativas a través de los
poros de la superficie de la lengua, donde entran en contacto con células
sensoriales.
Cuando un receptor es estimulado por una de las sustancias
disueltas, envía impulsos nerviosos al cerebro. La frecuencia con que se
repiten los impulsos indica la intensidad del sabor; es probable que el tipo de
sabor quede registrado por el tipo de células que hayan respondido al estímulo.
DIENTES
Los incisivos son los dientes cuadrados, con borde
afilado en la parte delantera y central de la boca. Hay cuatro en la base y
cuatro en la parte superior. A los lados de los incisivos están los caninos
afilados y largos; hay dos arriba y dos abajo. Los caninos superiores suelen
ser llamados colmillos. Por detrás de los caninos se encuentran los premolares
o bicúspides. Hay dos grupos, o un total de cuatro premolares, en cada maxilar:
uno detrás de cada canino en la parte inferior y uno detrás de cada canino en
la parte superior.
Los molares, situados por detrás de los premolares,
tienen puntas y estrías. Hay 12 molares en la boca de un adulto: dos juegos de
cada primer, segundo y tercer molar en los maxilares superior e inferior. A los
terceros molares se los llama muelas del juicio. Las muelas del juicio se
llaman así porque, como son los últimos dientes en salir, aparecen cuando una
persona se está volviendo adulta y, supuestamente, tiene más juicio o sentido
común. En la actualidad, las muelas del juicio no cumplen una función
importante, pero algunas personas creen que se desarrollaron hace miles de
años, cuando la dieta humana consistía, fundamentalmente, de alimentos crudos
que requerían más fuerza de masticación.
Pero como las
muelas del juicio pueden desplazar a los otros dientes, es posible que el
dentista deba extraerlas. Esto sucede a menudo durante la adolescencia.
Glándulas salivales.
Las glándulas salivales
secretan la saliva. Están en racimo y se componen de lóbulos cuyos
conductos desembocan todos en un mismo tubo excretor. Las glándulas salivales
son:
Las glándulas
parótidas: situadas en el interior de las mejillas, debajo de las
orejas. Derraman la saliva al nivel del maxilar superior, por el canal
de Sténon. El producto de su secreción es alcalino; la saliva que producen
sirve para facilitar la masticación.
La glándula submandibular: Se
encuentran en posición inferior y delantera respecto de las anteriores;
secretan un líquido formado de saliva y mucosidad que se vierte por el canal
de Wharton a ambos lados de la lengua. La saliva submaxilar es
alcalina y viscosa; sirve para la gustación.
Las glándulas
sublinguales: están provistas de cierto número de canalillos, llamados canales
de Rivinus, éstos vierten bajo la lengua una saliva espesa que interviene
en la deglución de los alimentos.
LARINGE
Es una estructura Músculo
cartilaginosa, situada en la parte posterior del cuello, a la altura de las
vértebras cervicales 5º, 6º y 7º. Está en comunicación con la faringe y con la
tráquea. Es el órgano de la fonación.
Está formada por tres
cartílagos impares y medios, los cartílagos cricoides, tiroides y epiglótico, y
por cuatro pares laterales, todos ellos articulados, revestidos de mucosa y
movidos por músculos. Internamente presenta una hendidura anteroposterior, la
glotis, limitada lateralmente por unas cintillas membranosas, las cuerdas
vocales, dos a cada lado, superiores e inferiores.
Los músculos de la laringe
movilizan a los cartílagos en el acto de la deglución, cerrando la abertura
laríngea para evitar que penetre contenido alimentado en las vías
respiratorias, y tensan las cuerdas vocales.
FARINGE
Ubicación: Situado en el
cuello en las seis primeras vértebras cervicales.
Características:
Tuvo musculoso revestido de
membrana mucosa La nariz y la boca con la tráquea y el esófago. Por la faringe
pasan tanto el aire como los alimentos, por lo que forma parte tanto del
aparato digestivo como del aparato respiratorio. En el hombre mide unos trece
centímetros, extendido desde la base externa del cráneo hasta la 6º o 7º
vértebra cervical. Función:
La deglución es el paso del
bolo alimenticio desde la boca hacia la faringe, a este acto se le denomina
vulgarmente como comer y si se hace de forma compulsiva se puede presentar
atragantamiento. La respiración: Por respiración generalmente se entiende al
proceso fisiológico indispensable para la vida de organismos aeróbicos.
Descripción: Es un
tubo musculoso, mide unos trece centímetros aproximadamente. Esta compuesta
por: Nasofaringe, Bucofaringe, Laringofaringe
Función: La faringe
interviene en importantes funciones como:
· La deglución.
· La respiración.
· La fonación.
· La audición.
La faringe es un tubo
musculoso situado en el cuello y revestido de membrana mucosa; conecta la nariz
y la boca con la tráquea y el esófago. Por la faringe pasan tanto el aire como
los alimentos. En el hombre mide unos trece centímetros, ubicándose delante de
la columna vertebral". La faringe está formada por tres partes:
Nasofaringe, faringe
superior o rinofaringe: El techo de la faringe situado en la
nasofaringe se llama cavum, donde se encuentran las amígdalas faríngeas o
adenoides. La nasofaringe está limitada por delante por las coanas de las fosas
nasales y por abajo por el velo del paladar. A ambos lados presenta el orificio
que pone en contacto el oído medio con la pared lateral de la faringe a través
de la Trompa de Eustaquio. Detrás de este orificio se encuentra un receso
faríngeo llamado fosita de Rosenmüller.
En la pared posterior de la
nasofaringe se aprecia el relieve del arco anterior del atlas o primera
vértebra cervical.
Orofaringe, faringe media o bucofaringe:
Se denomina así porque por
delante se abre la boca o cavidad bucal a través del istmo de las fauces. Por
arriba está limitada por el velo del paladar y por abajo por la epiglotis. En
la orofaringe se encuentran las amígdalas palatinas o anginas, entre los
pilares palatinos anteriores o glosopalatino y posterior faringopalatino.
Laringofaringe, hipofaringe
o faringe inferior: Comprende las estructuras que rodean la laringe por
debajo de la epiglotis, como los senos piriformes y el canal retrocricoideo,
hasta el límite con el esófago. En medio de los senos piriformes o canales
faringolaríngeos se encuentra la entrada de la laringe delimitada por los
pliegues aritenoepiglóticos.
ESÓFAGO
El esófago es un conducto o
músculomembranoso que se extiende desde la faringe hasta el estómago. De los
incisivos al cardias (porción donde el esófago se continúa con el estómago) hay
unos 40 cm. El esófago empieza en el cuello, atraviesa todo el tórax y pasa al
abdomen a través del orificio esofágico del diafragma. Habitualmente es una
cavidad virtual. (Es decir que sus paredes se encuentran unidas y solo se abren
cuando pasa el bolo alimenticio).
El esófago alcanza a medir 25 cm y tiene una
estructura formada por dos capas de músculos, que permiten la contracción y
relajación en sentido descendente del esófago. Estas ondas reciben el nombre de
movimientos peristálticos y son las que provocan el avance del alimento hacia
el estómago.
"Este conducto
muscular se sitúa entre el extremo inferior de la laringofaringe y el superior
del estómago. Tiene una longitud que oscila entre los 23 y los 25 centímetros,
siendo su principal función la de transportar el alimento hacia el
estómago"
ESTÓMAGO
El estómago es un órgano en
el que se acumula comida varía de forma según el estado de repleción (cantidad
de contenido alimenticio presente en la cavidad gástrica) en que se halla,
habitualmente tiene forma de j. consta de varias partes que son: fundus, cuerpo,
antro y píloro. Su borde menos extenso se denomina curvatura menor y la otra,
curvatura mayor.
El cardias es el límite
entre el esófago y el estómago y el píloro es el límite entre estómago y el
intestino delgado, en un individuo mide aproximadamente 25cm del cardias al
píloro y el diámetro transverso es de 12cm.
Es el encargado de hacer la
transformación química ya que los jugos gástricos transforman el bolo
alimenticio que anteriormente había sido transformado mecánicamente (desde la
boca). en su interior encontramos principalmente dos tipos de células, las
parietales, las cuales secretan el ácido clorhídrico (hcl) y el factor
intrínseco, una glucoproteina utilizada en la absorción de vitamina b12 en el
intestino delgado; además contiene las células principales u oxínticas las
cuales secretan pepsinógeno, precursor enzimático que se activa con el hcl
formando 3 pepsinas cada uno.
La secreción de jugo
gástrico está regulada tanto por el sistema nervioso como el sistema endocrino,
proceso en el que actúan: la gastrina, la colecistoquinina (cck), la secretina
y el péptido inhibidor gástrico. "El estómago es un saco hueco y elástico
con forma de J, siendo la parte más ancha del tubo digestivo. Su superficie
externa es lisa, mientras que la interna presenta numerosos pliegues que
favorecen la mezcla de los alimentos con los jugos digestivos.
En este lugar las
sustancias alimenticias permanecen almacenadas durante un tiempo antes de pasar
al intestino en un estado de digestión avanzado. En él se realiza también parte
de la digestión química, gracias a la acción del jugo gástrico secretado por
las glándulas que existen en sus paredes.
Se sitúa en la zona
superior de la cavidad abdominal, ubicado en su mayor parte a la izquierda de
la línea media. La gran cúpula del estómago, llamada fundus, descansa bajo la
bóveda izquierda del diafragma". En el Estomago se realiza la digestión
de:
ü Proteínas (principalmente
pepsina).
ü Lípidos
ü No ocurre la digestión de
Carbohidratos.
ü Otras funciones del
estomago son la eliminación de la flora bacteriana que viene con los alimentos
por acción del ácido clorhídrico.
DIAFRAGMA
Músculo que separa la
cavidad torácica de la abdominal. Es característico de todos los mamíferos y
aparece en algunas aves de forma rudimentaria. El diafragma está irrigado
principalmente por tres arterias frénicas, de las cuales dos son inferiores y
una superior.
EL INTESTINO DELGADO: se inicia
en el duodeno (tras el píloro) y termina en la válvula ileocecal, por la que se
une a la primera parte del intestino grueso. Su longitud es variable y su
calibre disminuye progresivamente desde su origen hasta la válvula ileocecal y
mide de 6 a 7 metros de longitud. El duodeno, que forma parte del intestino
delgado, mide unos 25 - 30 cm de longitud; el intestino delgado consta de una
parte próxima o yeyuno y una distal o íleon; el límite entre las dos porciones
no es muy aparente.
El duodeno se une al yeyuno
después de los 30cm a partir del píloro. El yeyuno-íleon es una parte del
intestino delgado que se caracteriza por presentar unos extremos relativamente
fijos: El primero que se origina en el duodeno y el segundo se limita con la
válvula ileocecal y primera porción del ciego. Su calibre disminuye lenta pero
progresivamente en dirección al intestino grueso. El límite entre el yeyuno y
el íleon no es apreciable.
El intestino delgado presenta numerosas
vellosidades intestinales que aumentan la superficie de absorción intestinal de
los nutrientes y de las proteínas. Al intestino delgado, principalmente al
duodeno, se vierten una diversidad de secreciones, como la bilis y el jugo
pancreático. En el intestino delgado, principalmente en el duodeno se realiza
la digestión de proteínas, lípidos, ácidos nucleicos, y carbohidratos.
INTESTINO GRUESO.El
intestino grueso se inicia a partir de la válvula ileocecal en un fondo de saco
denominado ciego de donde sale el apéndice vermiforme y termina en el recto.
Desde el ciego al recto describe una serie de curvas, formando un marco en cuyo
centro están las asas del yeyunoíleon. Su longitud es variable, entre 120 y 160
cm, y su calibre disminuye progresivamente, siendo la porción más estrecha la
región donde se une con el recto o unión rectosigmoidea donde su diámetro no
suele sobrepasar los 3 cm, mientras que el ciego es de 6 o 7 cm.
Tras el ciego, la del
intestino grueso es denominada como colon ascendente con una longitud de 15cm,
para dar origen a la tercera porción que es el colon transverso con una
longitud media de 50cm, originándose una cuarta porción que es el colon
descendente con 10cm de longitud. Por último se diferencia el colon sigmoideo,
recto y ano. El recto es la parte terminal del tubo digestivo.
"Una vez que han sido
absorbidos los nutrientes, las materias restantes pasan del intestino delgado
al grueso, dispuesto en el abdomen en forma de U invertida, de mayor diámetro y
paredes más gruesas que los segmentos anteriores. El intestino grueso desemboca
en el colon.
A poca distancia de la terminación del intestino se encuentra un
área denominada ciego de cuyo extremo sobresale una porción del tamaño de un
dedo meñique, llamada apéndice. Desde la unión de los dos segmentos del
intestino, el colon ascendente, como su nombre lo indica, se extiende en
dirección vertical por el lado derecho del abdomen hasta llegar a nivel del
hígado.
En ese lugar cambia de
dirección en ángulo recto y se denomina colon transverso, el que cruza la
cavidad abdominal por debajo del hígado y estómago. Ya a la izquierda del
abdomen, vuelve a doblarse en ángulo recto y a tomar dirección descendente
(colon descendente) hasta llegar al recto.
El colon elimina productos
digestivos de desecho, que el cuerpo excreta como heces por el recto y ano.
Cuando la comida llega al colon, ya se han absorbido los nutrientes esenciales
para las funciones del cuerpo".
Ubicación: Comprende
tres regiones: el ciego, el colon y el recto. En la cavidad abdominal, a
continuación del estómago y comprende el duodeno, el yeyuno y el íleon. Se
inicia en el costado inferior derecho de nuestro cuerpo, hasta cerca de las
costillas, cruza al costado izquierdo y luego baja hasta llegar al punto de
salida (ano).
Características: Tiene una
longitud de 1.5 m. aprox. Se divide en tres partes: el ciego (se une al i.
delgado), el colon (se une al recto) y el recto (parte final). El ciego: es la
primera parte y se une al intestino delgado por la válvula ílecocecal. El ciego
lleva una prolongación lateral, el apéndice vermiforme.
El colon: Comprende una
porción ascendente, una porción transversal y una porción descendente que
termina en el recto y son distribuidos en: colon ascendente que mide 15 cm,
colon transverso que mide en promedio 50 cm, colon descendente que mide 25 cm.
y colon sigmoides 40 cm.
En promedio debe medir 150
o 180 cm, dependiendo de la contextura del individuo. Tiene un diámetro de 5 a
6 cm., en el lado derecho y de 4 a 4.5 cm., de diámetro en el izquierdo.
Función: El
intestino grueso toma el alimento digerido (quimo) del intestino delgado y
termina el proceso de absorción. Por el recto son expulsados los excrementos,
La principal función del colon es convertir el quimo en heces para ser
excretadas. El colon se encarga de absorber determinadas sustancias gracias a
los movimientos peristálticos
Estas son; agua, sodio,
potasio, cloruro, bicarbonato, ácidos grasos de cadena corta, vitamina K y
algunas vitaminas del grupo B procedentes del metabolismo de las bacterias
cólicas.
APÉNDICE
En anatomía humana, elapéndice
vermiforme(apéndice vermicular,apéndice cecal o
simplemente apéndice) es un tubo sin salida conectado al ciego. Se
desarrolla embriológicamente a partir del ciego. En los adultos, el apéndice
mide por término medio unos 10 cm de largo, aunque puede variar entre los 2 y
20 cm. El diámetro del apéndice es normalmente menor de 7 u 8 mm.
Aunque la base del apéndice
se suele encontrar en una localización constante, la localización de la punta
del apéndice puede variar desde ser retrocecal hasta encontrarse en la pelvis o
ser extraperitoneal. En la mayoría de la gente, el apéndice se encuentra en el
cuadrante inferior derecho del abdomen. En personas con situs inversus, el
apéndice puede encontrarse en la parte inferior izquierda.
El apéndice se encuentra
normalmente en la parte derecha del cuerpo, conectado al ciego. Actualmente, la
función del apéndice, si la tiene, es un asunto de controversia en el campo de
la fisiología humana. Las hipotéticas funciones que podría realizar el apéndice
van desde la linfática, exocrina o endocrina hasta la neuromuscular.
Sin embargo, la mayoría de
los médicos y científicos sostienen que el apéndice carece de una función
significativa, y que existe fundamentalmente como un órgano vestigial remanente
de un ciego mayor para digerir celulosa, encontrado en nuestros
ancestros herbívoros.
Sin embargo, algunos
apuntan que la glándula pineal, de la que recientemente (alrededor de 1960) se
descubrió que produce importantes sustancias químicas como la melatonina,
también era considerada anteriormente un resto vestigial sin función.
Actualmente investigaciones
recientes han demostrado que en los lactantes menores, funciona como válvula de
escape para los gases, ya que su alimentación es plenamente láctea; esto denota
la base tan amplia que posee el apéndice cecal, a esta edad, la cual se va
obliterando cuando viene la ablactación, por ende el riesgo de obstrucción con
fecalitos es muy bajo y el desarrollo de apendicitis aguda es de menor
incidencia en menores de 10 años de edad.
RECTO Y ANO
El recto forma
parte del intestino grueso y está situado a continuación del mismo. Su forma es
cilíndrica, excepto en su parte inferior, llamadaampolla. La parte
terminal del intestino o recto mide unos 15 centímetros de longitud y debe este
nombre a su forma casi recta.
La salida del recto se
llama ano. Posee una longitud de trece centímetros y está cerrada
por un músculo que lo rodea, el esfínter anal. En su interior
presenta dos especies de válvulas (válvulas de Houston), una de las cuales
(válvula de Kohlrausch) es bastante visible en el lado derecho.
En su parte inferior hay
una serie de repliegues curvilíneos, denominadas válvulas semilunares de Morgagni,
separadas entre sí por las columnas del mismo nombre. Por debajo del recto está
el canal anal, de unos cuatro centímetros de longitud, revestido de crestas
verticales llamadas columnas anales.
En las paredes del canal
anal hay dos fuertes hojas planas de músculos, llamados esfínteres internos y
externo, que actúan como válvulas y que se relajan durante la defecación.
PÁNCREAS
Es una glándula íntimamente
relacionada con el duodeno, es de origen mixto, segrega hormonas a la
sangre para controlar los azúcares y jugo pancreático que se vierte al
intestino a través del conducto pancreático, e interviene y facilita la
digestión, sus secreciones son de gran importancia en la digestión de los
alimentos.
Anatomía del páncreas: El
páncreas es un órgano alargado, cónico, localizado transversalmente en la parte
dorsal del abdomen, detrás del estómago. El lado derecho del órgano (llamado
cabeza del páncreas) es la parte más ancha y se encuentra en la curvatura del
duodeno (la primera porción del intestino delgado).
La parte cónica izquierda
(llamada cuerpo del páncreas) se extiende ligeramente hacia arriba y su final
(llamado cola) termina cerca del bazo.
El páncreas está formado
por dos tipos de tejidos:
· El tejido
exocrino.
El tejido exocrino secreta
enzimas digestivas. Estas enzimas son secretadas en una red de conductos que se
unen al conducto pancreático principal, que atraviesa el páncreas en toda su
longitud.
· El tejido
endocrino.
El tejido endocrino, que
está formado por los islotes de Langerhans, secreta hormonas en el torrente
sanguíneo.
Funciones del páncreas:
El páncreas tiene funciones
digestivas y hormonales:
Las enzimas secretadas por
el tejido exocrino del páncreas ayudan a la degradación de carbohidratos,
grasas, proteínas y ácidos en el duodeno. Estas enzimas son transportadas por
el conducto pancreático hacia el conducto biliar en forma inactiva. Cuando
entran en el duodeno, se vuelven activas.
El tejido exocrino también
secreta un bicarbonato para neutralizar el ácido del estómago en el duodeno.
Las hormonas secretadas en el páncreas por el tejido endocrino son la insulina
y el glucagón (que regulan el nivel de glucosa en la sangre) y la somatostatina
(que previene la liberación de las otras dos hormonas).
HÍGADO
El hígado es la mayor
víscera del cuerpo. Pesa 1500 gramos. Consta de dos lóbulos. Las vías biliares
son las vías excretoras del hígado, por ellas la bilis es conducida al duodeno.
Normalmente salen dos conductos: derecho e izquierdo, que confluyen entre sí
formando un conducto único.
El conducto hepático,
recibe un conducto más fino, el conducto cístico, que proviene de la vesícula
biliar alojada en la cara visceral de hígado. De la reunión de los conductos
císticos y el hepático se forma el colédoco, que desciende al duodeno, en la
que desemboca junto con el conducto excretor del páncreas. La vesícula biliar
es un reservorio musculo membranoso puesto en derivación sobre las vías
biliares principales. Contiene unos 50-60 cm de bilis. Es de forma ovalada o
ligeramente piriforme y su diámetro mayor es de unos 8 a 10 cm.
¿Qué es el hígado?
Es el órgano sólido más
grande del organismo. Se divide en una sección derecha y otra izquierda,
llamadas lóbulos. Se encuentra a la derecha del cuerpo, detrás de las costillas
inferiores y debajo de los pulmones. Está ubicado a la derecha del estómago. Es
el único órgano del cuerpo capaz de regenerarse o de volver a crecer. Cuando se
extirpa una parte del hígado, el resto del órgano vuelve a crecer y recupera su
tamaño original.
El hígado fabrica un
líquido llamado bilis. La bilis ayuda a digerir los alimentos y a absorber los
nutrientes que alimentan al cuerpo, tales como las vitaminas y los minerales.
El hígado también almacena azúcar, hierro y vitaminas para que el cuerpo las
use más adelante.
Función del hígado.
El hígado es un órgano muy
complejo, con muchas funciones. Es necesario para conservar el buen estado de
salud. Es imposible vivir si el hígado no funciona.
VESÍCULA BILIAR
La vesícula biliar es un
órgano localizado por debajo del hígado, parcialmente oculta por éste, formando
parte del aparato digestivo de todos los seres humanos y animales cuadrúpedos.
Su nombre en latín es vesica fellea.
La vesícula biliar es una
víscera hueca pequeña, con forma de ovoide o pera, que tiene un tamaño
aproximado de entre 5 a 7 cm de diámetro mayor. Se conecta con el intestino
delgado (duodeno) por la vía biliar (el conducto cístico y luego por el
colédoco). Su función es la acumulación de bilis, que libera al duodeno a
través de los conductos arriba reseñados, entrando en el mismo a través de la
papila y ampolla de Vater.
La función de la vesícula
es almacenar y concentrar la bilis segregada por el hígado y que alcanza la
vesícula a través de los conductos hepático y cístico, hasta ser requerida por
el proceso de la digestión. La segregación de la bilis por la vesícula es
estimulada por la ingesta de alimentos, sobre todo
Filtra sustancias químicas
nocivas: El hígado actúa como un filtro para el cuerpo y
purifica la sangre de sustancias químicas perjudiciales.
Produce albúmina: La
albúmina es un tipo de proteína sanguínea. Ayuda a transportar algunos
medicamentos y otras sustancias a través de la sangre. Es necesaria para el
crecimiento y la cicatrización de los tejidos. Cuando los niveles de albúmina
bajan, puede acumularse líquido en los tobillos, en los pulmones o en el
abdomen.
Ayuda con la coagulación: El hígado
fabrica una proteína que ayuda a que la sangre coagule normalmente. La
coagulación se produce cuando la sangre cambia de estado líquido a sólido, como
por ejemplo, cuando se forma una costra sobre un corte o herida. Cuando
contiene carne o grasas, en este momento se contrae y expulsa la bilis concentrada
hacia el duodeno.
La bilis es un líquido de color pardo verduzco
que tiene la función de emulsionar las grasas, produciendo microesferas y
facilitando así su digestión y absorción, además de favorecer los movimientos
intestinales, evitando así la putrefacción. Las situaciones que retrasan u
obstruyen el flujo de la bilis provocan enfermedades de la vesícula biliar. Las
paredes de la vesícula consisten en túnicas serosas, musculares y mucosas. El
revestimiento mucoso se dispone en pliegues semejantes en estructura y función
a las del estómago.
La vesícula biliar es más
conocida por los potenciales problemas que puede ocasionar ya que es el lugar
de asiento de los cálculos de sales biliares (piedras) que obstruyen la vía
biliar y generan patologías inflamatorias que en algunos casos poder eliminarse
con medicamentos, y en muchos otros deben tratarse quirúrgicamente.
A la inflamación de la
vesícula biliar se le llama colecistitis. Las vías biliares además de
obstruirse, pueden ser asiento de tumores.
La hipersensibilidad de la
vesícula cursa con un dolor muy característico, denominado punto cístico de
Murphy. Al hacer presión con los dedos sobre el lado derecho del abdomen, a
unos dos o tres centímetros debajo del reborde de las costillas y al mismo tiempo
inspirar profundamente, llega la persona al punto en que justo después de
comenzar a tomar aire, siente un dolor agudo en el momento en que la vesícula
inflamada roza con la presión causada por los dedos, obligándole a que cese la
inspiración bruscamente.
Se conoce como signo de Murphy positivo, si
tal reacción ocurre durante la inspección puede ser indicio de una
colecistitis.
BAZO
Consideraciones generales:
El bazo es un órgano
abdominal, linfoide segundo órgano más grande del sistema reticulo-endotelial,
es de color rojo vinoso, con forma de un gran grano de café, su dirección es
oblicua, su eje mayor se inclina de arriba abajo, de atrás adelante y de
adentro hacia afuera. Con una cisura medial en su cara interna, su dimensión es
de aproximadamente 12 cm de largo, 7 de ancho y 4 de espesor, pesa de 200 grs.
Esta situado en la celda
subfrénica izquierda (hipocondrio izquierdo). El diafragma lo envuelve
posterior, superior y lateralmente, el fundus gástrico y el saco menor son
mediales y anteriores al hilio esplénico, por arriba del riñón izquierdo, el
ángulo izquierdo del colon y del ligamento frenocólico izquierdo.
A estos medios de fijación
se añaden los vasos esplénicos y los pliegues peritoneales que unen al bazo con
los órganos vecinos y a la pared. El bazo, por sus principales funciones se
debería considerar un órgano del sistema circulatorio, pero por su gran
capacidad de absorción de nutrientes por vía sanguínea, se le puede sumar a los
aparatos anexos del aparato digestivo.
Su tamaño depende de la
cantidad de sangre que contenga. El bazo, junto al hígado es uno de los órganos
más lesionados en los traumatismos abdominales. El bazo es el órgano abdominal
que exhibe la mayor frecuencia de lesiones traumáticas. Su distribución arterial
es de tipo segmentario.
Hasta hace una década ocupó
el primer lugar dentro de los traumas cerrados, actualmente en estudios
recientes, ocupa el segundo lugar, después de las lesiones hepáticas.
Aunque la gran mayoría de
las esplenectomías se realiza por trauma, cerrado o penetrante, del tórax o del
abdomen, en el bazo se presentan lesiones iatrogénicas, que generalmente
ocurren en el curso de operaciones sobre la porción superior del abdomen, especialmente
gastrectomías.
Alrededor de 4-5% de los
pacientes sometidos a gastrectomía por úlcera péptica requieren esplenectomía
por lesión iatrogénica.
TERMINOLOGIA ASOCIADA
Motilidad: son
los movimientos que experimenta la pared gastrointestinal (gracias a una capa
de musculatura lisa) que permiten mezclar y hacer avanzar el contenido
(alimento) a lo largo de todo el tubo digestivo.
Secreción: es
la secreción de agua y sustancias por parte de las glándulas asociadas, tales
como las glándulas salivales y gástricas, el páncreas exocrino y el hígado, y
que desembocan en el tracto gastrointestinal.
Digestión: es
el proceso en el cual los alimentos ingeridos se degradan a moléculas de menor
tamaño para que puedan ser absorbidas por el aparato digestivo.
Absorción: :
es el proceso en el cual las moléculas digeridas atraviesan el tracto digestivo
hacia el torrente sanguíneo. Para realizar todas estas funciones, el sistema
digestivo consta del tracto gastrointestinal y de ciertos órganos glandulares
asociados cuyas secreciones actúan en él
VÓMITO
Es la expulsión hacia el exterior, por la cavidad bucal, del
contenido gástrico o gastroduodenal previo pasaje por el esófago y la faringe.
El reflejo del vómito (antiperistaltismo) se produce por irritación mecánica de
la mucosa, alimentos en mal estado o presencia de sustancias tóxicas en el
tracto digestivo.
El vómito
(emesis) se pone en marcha por la estimulación del “centro del vómito” ubicado
en la médula oblonga.
DISFAGIA: es el
término técnico para describir el síntoma consistente
en dificultad para la deglución.
DIARREA «corriente o flujo»— es una alteración de las heces en cuanto a volumen, fluidez o frecuencia en
comparación con las condiciones fisiológicas, puede estar acompañada de dolor, fiebre, náuseas, vómito,
debilidad o pérdida del apetito.
DISPEPSIA comprende todo trastorno de la secreción, motilidad
gastrointestinal o
sensibilidad gástricas que perturben la digestión; designa cualquier
alteración funcional asociada al aparato digestivo.
Por lo general, se presenta cuando no hay una alimentación saludable.
PRUEBAS DE LABORATORIO Y EXAMENES ESPECIALES
BILIRRUBINA: la
hiperbilirrubinemia puede obedecer a un aumento de la producción de
bilirrubina, a una disminución en la captación y/o conjugación hepática, o a
una disminución en su secreción biliar.
Las alteraciones en la producción de la
bilirrubina o en la captación o la conjugación provocan elevaciones de los
niveles séricos de bilirrubina no conjugada (libre); mientras que las
alteraciones en la excreción biliar cursan con elevaciones de la bilirrubina
conjugada y permiten que la bilirrubina pueda pasar a la orina (urobilinógeno).
FOSFATASAS ALCALINAS: son
un grupo de isoenzimas que tienen en común la capacidad de hidrolizar los
enlaces éster de los fosfatos orgánicos en un medio alcalino, reacción por la
cual se genera un radical orgánico y un fosfato inorgánico.
Su función biológica es desconocida.
La fosfatasa alcalina que se encuentra en el suero (sangre)
procede normalmente del hígado y del tejido óseo y, durante el embarazo, de la
placenta, aunque algunos tumores también pueden producirla )por ej.. Cáncer
broncógeno).
TRANSAMINASAS O
AMINOTRANSFERASAS.
Aspartato aminotransferasa (AST) o transaminasa glutámico oxalacética
(TGO): se encuentra en el corazón, músculo esquelético, cerebro y riñón, además
de el hígado. Por ello, los niveles de AST podrán elevarse a parte de las
hepatopatías, en el infarto al miocardio, insuficiencia cardiáca, lesiones
musculares, las enfermedades del SNC y otras enfermedades extrahepáticas.
A
pesar de esta cierta inespecificidad , si las elevaciones muy elevadas
podráafirmarse con bastante seguridad que existe lesión hepatocelular. Los
valores > 500 UI/L son muy sugestivos de hepatitis vírica o tóxica
aguda, aunque también pueden observarse en la insuficiencia cardiaca (hepatitis
isquémica) e incluso en las obstrucciones del colédoco por cálculos. La
magnitud de la elevación no guarda relación con la gravedad de la hepatopatía.
ALANINA
AMINOTRANSFERASA (ALT) o transaminasa glutámico pirúvica (TGP): se localiza
básicamente en las células del hígado, por lo que su especificidad para
detectar hepatopatías, es mucho mayor, sin embargo, no ofrece otra ventaja
significativa sobre la AST.
Esta aumenta en menor medida que la ALT (cociente
AST/ALT < 1) en la mayoría de las hepatopatías, salvo en las de etiología
alcoholica en las que dicho cociente es con frecuencia > 2 (la razón de ésta
diferencia es que la ALT necesita más cantidad de 5’-fosfato de piridoxal
como cofactor, cofactor que está disminuido en los alcohólicos, por lo cual
limita las elevaciones de ALT).
Aumentos
patológicos de las aminotransferasas séricas ocurren en los siguientes casos:
1.-
Infarto al miocardio, aún en los inaparentes clínica o
electrocardiográficamente, a partir de las 6 primeras horas y por espacio de 4
a 6 días alcanzándose los valores máximos a las 36 hrs.
2.- Hepatitis aguda, la ALT o TGP suele elevarse muy por encima de
la AST alcanzándose cifras de la 1ª de más de 1000 y aún 3000 U o superiores.
Esto estaría en relación con una lesión superficial y difusa de los
hepatocitos. Las aminotransferasas no solo se elevan en las hepatitis vírica
sino también en las tóxicas o medicamentosas y en las isquemias hepáticas.
NOTA: las hepatitis crónicas presentan aumentos más discretos,
pero mayores en las formas agresivas, a menudo con AST o TGO > ALT o
TGP.
La hepatitis alcohólica aguda hay mayor elevación de la AST o TGO
que la ALT o TGP.
La cirrosis hepáticas da también ligeros aumentos, pero se
aumentan tras hemorragias esofágicas.En la hepatitis es típica la relación
TGP>TGO>LDH, mientras que normalmente en la cirrosis y obstrucción biliar
la relación sería LDH>TGO>TGP.
PRUEBAS UTILES EN CASOS
ESPECIALES.
PROTEÍNAS SÉRICAS; el
hígado sintetiza la mayoría de las proteínas séricas: globulinas alfa y beta,
albúmina y factores de coagulación (no así globulina gamma, cuya síntesis corre
a cargo de los LB).
Los hepatocitos fabrican además proteínas específicas: la
antitripsina (AAT), la ceruloplasmina y la trasferrina y la ferritina (
saturado de fierro y muy aumentada respectivamente en la hemocromatosis). Los
niveles de estos y otras proteínas séricas aumentan en respuesta a las lesiones
hepáticas (por ej.. inflamación) produciendo una reacción de fase aguda que
determina que dichos niveles sean engañosamente normales o incluso elevados.
ALBÚMINA
SÉRICA; constituye un vehículo de transporte para numerosas sustancias
(por ej.. bilirrubina no conjugada), y es el principal determinante de la
presión osmótica del plasma.
Su
concentración sérica depende de la proporción relativa entre su síntesis y
degradación, o pérdidas, de su distribución entre los compartimientos intravascular
y extravascular y del volumen plasmático existente. Su vida media biológica es
de unos 20 días, lo cual significa que sus nivels séricos tendrán escaso valor
como marcador de la función hepa´tica en las hepatopatias agudas.
La albuminemia (y la
síntesis albúmina) disminuyen en las hepatopatías crónicas (cirrosis, ascitis)
debido al aumento en el volumen de distribución. El alcoholismo y la mala
nutrición también se asocian a una disminución de la síntesis de
albúmina.
Una hipoalbuminemia, también puede obedecer a
un aumento de las pérdidas por el riñón (síndrome nefrótico), el intestino
(enteropatias se pierde proteínas) o la piel (quemaduras).
TIEMPO
DE PROTROMBINA (TP); está determinado por las interacciones entre el fibrinógeno, la
protrombina y los factores V, VII y X que son sintetizados por el hígado.
La vitamina K es necesaria para la síntesis de protrombina y la producción de
los factores VII y X en sus formas activas.
Los déficit de vitamina K pueden
obedecer a una insificiente ingesta dietética o una malabsorción intestinal )al
ser liposoluble, la vitamina K requiere la participación de las sales biliares
para poder absorberse en el intestino, por lo que, en caso de colestasis,
existirá un déficit).
En
las prolongaciones de TP por avitaminosis K por malabsorción, la administración
de dicha vitamina por vía parenteral (por ej.. 10 mg s.c.) produce una mejoría
significativa en el TP en 24-48 hrs.
El
TP tiene poca utilidad en el diagnostico de disfunciones hepatocelulares leves.
Sin embargo, dada la corta vida media biológica de los factores de coagulación
implicados (de varias horas a algunos días), el TP tiene un gran valor pronóstico
en las hepatopatías agudas. Por ejemplo, el hallazgo de un TP de 5 seg.. por
encima del valor basal es un cuadro de hepatitis vírica o tóxica es un
indicador precoz de “insuficiencia hepática fulminante”.
Radiografía
del tracto gastrointestinal superior
La radiografía es un examen médico no
invasivo que ayuda a los médicos a diagnosticar y tratar enfermedades. Los
rayos X son la forma más antigua y de uso más común para producir imágenes de
determinadas partes del cuerpo.
La radiografía del tracto gastrointestinal superior es un examen de rayos X de
la faringe, el esófago, el estómago y la primera parte del intestino delgado
(duodeno). Las imágenes se producen a través de un sistema de rayos X
denominado fluoroscopía, y un medio de contraste de ingesta oral: el bario.
La fluoroscopía permite ver los órganos internos en movimiento. Cuando el
tracto gastrointestinal se cubre con bario, el técnico que realiza el estudio
puede ver y evaluar la anatomía y función del esófago, el estómago y el
duodeno.
Un examen de rayos X que evalúa sólo la faringe y el esófago se denomina
estudio de ingestión de bario. Pero a veces, además del bario, algunos
pacientes reciben cristales de bicarbonato de soda para mejorar las imágenes;
este procedimiento se denomina GI superior con imágenes de doble contraste o
contraste de aire.
¿Qué puede detectar esta radiografía?
·
Ulceras
·
Tumores
·
Inflamación del esófago, el estómago
y el duodeno
·
Hernias hiatales
·
Cicatrización
·
Obstrucciones
·
Anormalidades de la pared de los
tejidos gastrointestinales.
También permite diagnosticar la causa
de algunos síntomas:
·
Dificultad al tragar
·
Dolor torácico y abdominal
·
Reflujo
·
Vómitos sin causa
·
Indigestión severa
·
Sangre en heces
COLONOSCOPÍA
La colonoscopia es una prueba que
permite a su médico observar el recubrimiento interno del intestino grueso. El
médico utiliza un tubo delgado y flexible que se llama colonoscopio para
observar el colon. Una colonoscopia ayuda a encontrar úlceras, pólipos de
colon, tumores y áreas de inflamación o sangrado.
Durante la colonoscopia se pueden
recolectar muestras de tejido (biopsia) y también se pueden extraer los crecimientos
anormales. La colonoscopia también sirve como prueba de detección para
determinar la presencia de un cáncer o de crecimientos precancerosos (pólipos)
en el colon o en el recto.
ENDOSCOPÍA
Una endoscopia gastrointestinal
superior (UGI, por sus siglas en inglés) es un procedimiento que permite a su
médico observar el recubrimiento interno del esófago, del estómago y de la
primera parte del intestino delgado (duodeno) a través de un instrumento de
observación delgado y flexible que se llama endoscopio.
ANÁLISIS DE SANGRE OCULTA EN MATERIA
FECAL
Un análisis de sangre oculta en
materia fecal (FOBT, por sus siglas en inglés) detecta sangre en las heces. Se
lleva a cabo colocando una pequeña muestra de las heces en una tarjeta, en una
almohadilla o en un paño para asear con tratamiento químico. Luego se coloca
una solución química especial sobre la muestra. Si la tarjeta, la almohadilla o
el paño se ponen azules, significa que hay sangre en la muestra de heces.
LAPAROSCOPÍA
Se utiliza para diagnosticar
condiciones que producen síntomas en el abdomen o en la pelvis. Permite al
médico ver los órganos por dentro a través de un laparoscopio.
¿Cómo se realiza?
El laparoscopio es un tubo largo y
flexible con una luz de alta densidad, que está conectado a una computadora y a
un monitor de TV. El laparoscopio se inserta en el abdomen a través de un corte
en la piel.
¿Qué permite detectar?
La laparoscopía se indica en casos
de:
·
Dolor abdominal: Ayuda a determinar
las causas del dolor abdominal, que pueden obedecer a inflamación de los
órganos, cicatrices internas, adherencias, hemorrágeas, acumulación de líquidos
o cáncer.
·
Masa abdominal: Estudia o detecta una
masa o tumor en el aparato digestivo. Además de examinar el tejido, el
laparoscopio permite extraer una muestra (biopsia).
·
Embarazos ectópicos: Detecta cuando
un embarazo crece fuera del útero.
ECOGRAFÍA ABDOMINAL
La ecografía abdominal es un examen
basado en imágenes, que se indica para para examinar los órganos internos del
abdomen: el hígado, la vesícula biliar, el bazo, el páncreas y los riñones. El
aparato emite ondas sonoras de alta frecuencia, que se reflejan en las
estructuras corporales para crear una imagen. Una computadora recibe estas
ondas reflejadas y las utiliza para construir esa imagen. A diferencia de una
radiografía, con esta prueba no se presenta exposición a la radiación
ionizante.
En qué casos se indica
·
Para determinar la causa de un dolor
abdominal
·
Encontrar la causa de infecciones
renales
·
Diagnosticar una hernia
·
Detectar y monitorear tumores y
cánceres
·
Diagnosticar o tratar una ascitis
·
Conocer la razón de la inflamación de
un órgano abdominal
·
Evaluar el daño después de una lesión
·
Ubicar la existencia de cálculos en
la vesícula o el riñón
·
Buscar la causa de exámenes de sangre
anormales
·
Determinar la causa de una fiebre
PROCEDIMIENTOS
ESPECIALES. (,S.N.G, SOPORTE NUTRICIONAL: NPT, NPP, DEFINICIÓN, VENTAJAS,
COMPLICACIONES, CUIDADOS)
NUTRICIÓN ENTERAL
La
alimentación consiste en la administración de nutrientes por la vía oral.
Existen casos en los cuales las personas no pueden ingerir ningún tipo de
alimento por la cavidad bucal (pueden tener una afectación a nivel bucal o
esofágico). Cuando pasa esto se recurre a la nutrición enteral, en ella se
utilizan unos instrumentos (sonda, catéteres...) para hacer llegar el alimento
al sistema gastrointestinal.
Se puede considerar a la
nutrición enteral como el paso intermedio entre la nutrición oral tradicional y
la nutrición parenteral.
El
conocimiento del estado nutricional, la patología del paciente, así como el
tipo de fórmulas de que se dispone, son los parámetros que se utilizan para
prescribir la nutrición enteral.
Estado nutricional
Para
valorar el estado nutricional de un paciente se utilizan los siguientes
parámetros:
- Antropometría.
- Signos clínicos.
- Determinantes bioquímicos.
-
Datos
antropométricos
Las
mediciones que se utilizan aquí son: peso, talla, perímetro del brazo y
pliegues cutáneos (tricipital, infraescapular y suprailíaco).
El
peso es la determinación antropométrica más corriente. Debe hacerse con peso
controlado y calibrado periódicamente y realizarlo por personas adiestradas.
La
talla se determina en niños pequeños en posición de decúbito dorsal sobre mesa
calibrada, o bien de pie para niños mayores y adultos.
El
perímetro braquial se determina con cinta métrica de material no extensible.
Los
pliegues cutáneos, en puntos específicos del cuerpo (tríceps, debajo de la
escápula y encima de la cresta ilíaca), dan información sobre la cantidad de
grasa subcutánea, y por tanto de las reservas calóricas.
Signos
clínicos
El
examen clínico consiste en la búsqueda de ciertos signos que se consideran
asociados a una nutrición inadecuada.
Entre
ellos figura la inspección de piel, ojos, cabello, mucosa bucal, hígado y
tiroides.
Hay
que tener en cuenta la "falta de especificidad de estos signos clínicos,
dado que otros factores no nutricionales pueden producir a veces las mismas manifestaciones.
Otra dificultad es que no pueden valorarse cuantitativamente, dado que no se
pueden medir.
Determinantes
bioquímicos
Se
realizan determinaciones en sangre y orina. La gama de pruebas a realizar es
muy amplia, y hay que seleccionar las que son adecuadas al tipo de estudios que
se quieren realizar.
Los
indicadores indirectos permiten obtener información sobre los factores que
determinan el estado nutricional o de los problemas asociados al mismo.
Incluyen:
- Estudios sobre la producción de
alimentos y disponibilidad de los mismos en el mercado.
- Estudio sobre los hábitos
alimentarios.
- Medidas sobre la ingestión de
alimentos y nutrientes.
- Medidas sobre las condiciones
socioculturales y económicas de la población.
-
Patología del paciente
Existen varios tipos de patologías que hacen necesaria la instauración de la
nutrición enteral:
- Aquellas patologías que, aunque
permiten la alimentación por la vía oral, requieren de complementos
nutritivos para la supervivencia de los pacientes. En este tipo de
patologías entran:
- Grandes quemados.
- Anorexia y Bulimia.
- Infecciones generalizadas.
- Alteraciones del sistema
nervioso central, etc.
Son
patologías que no presentan alteraciones anatómicas del tubo digestivo pero
que, por su naturaleza (física, psíquica), van a condicionar las facultades de
la persona haciendo necesario la nutrición enteral.
- Aquellas patologías que no
permiten la alimentación por la vía oral debido a causas físicas (tumores,
malformaciones anatómicas, etc.) o a tratamientos cruentos (cirugía). En
este grupo de patologías destacan:
a. Cirugía de esófago.
b. Cirugía maxilofacial.
c.
Varices esofágicas.
d. Carcinoma bucal, etc.
e.
Técnicas de
administración de la nutrición enteral
La
nutrición enteral se puede administrar de tres formas diferentes:
- Por vía oral.
- A través de sonda nasogástrica.
- A través de gastrostomía.
Administración
por vía oral
Técnica de administración en el paciente
encamado
- Colóquele la servilleta debajo
del mentón para evitar que manche el pijama y/o la ropa de la cama.
- Siéntese a su lado, evite las
prisas y transmítale la impresión de que le dedicará el tiempo necesario.
- Si va a darle sopa u otros
líquidos, asegúrese de que mantenga la temperatura adecuada. Coloque su
mano debajo de la almohada y levante ligeramente la cabeza del enfermo.
- Con la otra mano sostenga el
vaso y deje que el paciente lo acerque a su boca para beber. Si no puede
hacerlo, ayúdele.
- Si está inmovilizado y no se
puede incorporar aunque sea ligeramente, utilice pipote para dárselo.
- Si el paciente se halla
semi-inconsciente hay que tener mucho cuidado al darle los líquidos, por
el riesgo de aspiración. Es mejor utilizar otra vía de alimentación, pero
si se administra por boca hay que hacerlo muy despacio.
- Si le va a dar alimentos
sólidos, hágalo en pequeñas cantidades, tanto si los administra con
cuchara como con tenedor. Pregúntele por qué orden quiere tomar los
alimentos de la bandeja.
- Si le pide agua entre cucharada
y cucharada, séquele la boca y désela después de la forma ya indicada.
- Anote el tipo de dieta que le
dio y la cantidad que ha comido.
- Vuelva a colocar al paciente en
la posición inicial una vez que haya terminado.
-
Alimentación
por sonda nasogástrica
Se
conoce también como alimentación forzada. Consiste en introducir alimentos en
el estómago por sonda, haciendo pasar el tubo por las fosas nasales,
orofaringe, faringe y esófago hasta llegar al estómago.
Se
utiliza esta forma de alimentar al enfermo en:
- Pacientes mentales que se niegan
a comer.
- Parálisis faríngeas.
- Pacientes inconscientes.
- Intervenciones quirúrgicas de la
orofaringe.
-
La
dieta a administrar es líquida y debe estar a la temperatura de 38-40° C.
Instrumental
necesario
- Jeringa Asepto.
- Jeringa de émbolo.
- Alimento preparado según fórmula indicada por el médico.
- Un vaso de agua caliente.
- Sonda gástrica.
Técnica
- Lávese las manos con agua y
jabón.
- Eleve la parte superior de la
cama del enfermo, si éste puede movilizarse, para colocarlo en la posición
de Fowler.
- Eleve la cabeza del paciente
inconsciente si está permitido y coloque una toalla debajo de su mentón.
Si no es posible debe colocarlo de lado (decúbito lateral) y forrar su
espalda con una almohada.
- Aspire (traccione el émbolo) con
una jeringa para extraer el líquido del tubo de la sonda.
- Conecte la jeringa Asepto a la sonda
gástrica.
- Vierta 30 cc aproximadamente de
agua caliente en la jeringa Asepto, para limpiar la sonda.
- Vierta el alimento en la jeringa
Asepto, facilitando que el alimento líquido llegue al estómago por la
acción de la gravedad, y regule la velocidad del flujo levantando o
descendiendo la jeringa.
- Cuide que no entre aire. Para
ello debe evitar la falta de alimento en la jeringa.
- Vierta alimento en la jeringa
hasta administrar la cantidad indicada.
- Cuando haya terminado limpie el
tubo con unos 60 cc de agua y a continuación coloque una pinza sobre la
sonda para quitar la jeringa, y luego tape la sonda para que no penetre
aire.
- Fije el cabo suelto de la sonda
gástrica a la ropa del paciente para impedir que salga del estómago.
- Haga la correspondiente higiene
de la boca y nariz al enfermo, para evitar posibles irritaciones o
formación de costras.
- El paciente sentado deberá
permanecer en esa posición aproximadamente 1 h después de alimentarlo por
sonda. Se evitará así que vomite o tenga aspiraciones. Si está acostado
hay que colocarlo en decúbito lateral.
- Debe registrarse la cantidad de
alimento y de agua que se le ha administrado.
Cuidados
especiales en pacientes intubados
Una
vez colocada la sonda nasogástrica, es necesario dispensar al paciente una
serie de cuidados que mantengan en buenas condiciones la vía abierta a la
cavidad gástrica.
Esta
vía se usa con fines terapéuticos, diagnósticos y nutricionales.
Entre
los cuidados especiales que hay que dispensar al paciente figuran los
siguientes:
- Hay que evitar las maniobras
violentas que puedan provocar hemorragias nasales.
- Es necesario mantener la sonda
fijada con esparadrapo antialérgico sin taponar los orificios nasales.
Debe cambiarse periódicamente el punto de fijación de la sonda a la piel.
- La sonda no debe quedar tirante
para evitar posibles úlceras por presión del ala de la nariz
- Al empezar a administrar la
dieta en perfusión continua debe hacerse muy lentamente, a un ritmo de
unos 30 ml/h y a una concentración del 50% sobre lo previsto para después.
- Si en las primeras 12 horas el
paciente no presenta complicaciones (diarrea, náuseas, etc.) se debe
aumentar el ritmo de administración hasta alcanzar el deseado que permita
realizar el aporte necesario en 24 horas.
- La concentración debe aumentarse
ya al 100% de lo previsto, teniendo presente que no debe hacerse
simultáneamente con el aumento de ritmo de administración.
- La dieta preparada, si no se
administra en ese momento, debe guardarse en el refrigerador. En su
etiqueta deben figurar los datos de filiación del paciente, composición,
fecha y hora de preparación.
- El equipo de infusión debe
cambiarse cada 24 horas.
- Hay que estar atentos en el
servicio de Enfermería a la aparición de posibles signos de intolerancia a
la dieta que se está administrando.
- Vigilar constantes vitales,
ritmo de evacuaciones (diuresis, heces), grado de hidratación, etc.
- Aunque el paciente no utilice la
vía oral para su alimentación, debe mantenerse la higiene adecuada de la
misma.
Alimentación
a través de gastrostomía
Gastrostomía
Se
define gastrostomía como el procedimiento a través del cual se abre, mediante
intervención quirúrgica o endoscopia percutánea, una comunicación entre el
estómago y el exterior a través de un tubo denominado tubo o catéter de gastrostomía.
Las
gastrostomías se utilizan para alimentar a la persona incapaz de deglutir en un
amplio periodo de tiempo.
Una
vez colocado el tubo, este se fija a un aspirador, o bien a una bomba de
infusión continua para ir administrando la alimentación.
El alimento
ha de ser líquido (papilla), debe calentarse a temperatura ambiente y si es muy
espeso se diluye con agua.
Técnica de alimentación por gastrostomía
Para
alimentar a un paciente que tiene insertado un tubo de gastrostomía se siguen
los siguientes pasos:
- Calentar el alimento a
temperatura ambiente.
- Diluir el alimento triturado
hasta que esté líquido.
- Colocar al paciente en posición
de Fowler para evitar regurgitaciones.
- Despinzar el catéter de
gastrostomía y aspirar el contenido gástrico.
- Utilizar una jeringa de
alimentación.
- Introducir agua antes de la toma
para limpiar el tubo (50 mi).
- Introducir el alimento
lentamente (10-15 minutos).
- Volver a limpiar el tubo con
agua cuando se ha acabado el alimento.
- Pinzar de nuevo el tubo de
gastrostomía.
- Anotar el procedimiento.
-
Precauciones
Con el
fin de prevenir posibles complicaciones de las gastrostomías, como consecuencia
de la salida de contenido gástrico del tubo, es necesario tener presentes
algunas precauciones:
- En la limpieza e higiene de la
piel, alrededor del tubo, deben evitarse compuestos químicos que contengan
alcohol o benzoína, ya que irritan y afectan a la piel cuando se hace un
uso reiterativo.
- En la limpieza y secado de la
piel circundante debe evitarse el frotado, ya que agrava la irritación.
- El secado de la misma debe ser
cuidadoso y estricto.
- La piel se debe inspeccionar
diariamente en busca de signos de inflamación, infección, etc.
- Si existe irritación de la piel
por extravasación de contenido gástrico se pueden utilizar cremas protectoras.
NUTRICIÓN PARENTERAL
La
nutrición parenteral es una técnica de administración de fórmulas dietéticas
por vía intravenosa con el fin de mantener la síntesis de proteínas.
Se
suele emplear en los casos en los que existan graves problemas gastrointestinales,
quemados, efectos secundarios de la radioterapia, etc.
Esta
técnica no es exclusiva de hospitales, sino que, a nivel domiciliario, se está
utilizando con bastantes buenos resultados. El paciente aprende a llevar una
vida relativamente normal, administrándose la perfusión de alimentación durante
la noche, y durante el día realiza sus tareas diarias (colegio, trabajo, etc.).
Entre
las complicaciones de la nutrición parenteral destacan:
- Flebitis.
- Neumotórax.
- Infección de la entrada del
catéter.
- Exceso de nitrógeno,
hiperglucemia, etc., debido en muchas ocasiones a una mala preparación o
un mal empleo de las fórmulas de nutrición.
- Embolia gaseosa, etc.
Llevando un buen control del catéter y de la alimentación las complicaciones
son raras.
Indicaciones
Está
indicada la nutrición parenteral total en los siguientes casos:
- Paciente que vomita durante
largo periodo de tiempo.
- Paciente con diarreas crónicas
severas.
- Paciente con intolerancia a la
alimentación por sonda.
Es
necesario señalar que algunos pacientes, en el curso de su enfermedad, pueden
precisar en algún momento del brote de la alimentación parenteral total, tal
como ocurre en:
- Carcinoma gástrico.
- Carcinoma esofágico.
- Obstrucción intestinal.
- Colitis ulcerosa.
- Enfermedad de Crohn.
- Pancreatitis.
- Peritonitis.
- Quemaduras.
- Anorexia nerviosa. Etc.
La
técnica se utiliza sobre todo para suministrar nutrientes a aquellos pacientes
que no pueden ser alimentados por vía digestiva y presentan patología
relacionada con la:
- Cirugía digestiva.
- Grandes quemados.
- Estado de coma.
Preparación
Las
soluciones adecuadas para la nutrición parenteral necesitan de una manipulación
y conservación de máxima asepsia, por lo que su preparación siempre debe
hacerse bajo flujo laminar.
Según el tipo de
paciente, el médico prescribirá la composición de la solución de nutrición que
éste necesita y, una vez preparada, deberá conservarse en el frigorífico hasta
que se vaya a utilizar.
Es muy
importante que estas soluciones se calienten hasta alcanzar la temperatura
ambiental poco antes de administrarlas al paciente, y como norma, para prevenir
que no se contagien, se deben administrar en un tiempo máximo de dos días. Si
no fuera así ya no se utilizarán.
Tipos
de soluciones
Las
fórmulas básicas de nutrición parenteral podríamos agruparlas en cuatro grandes
grupos:
1. Fórmula
estándar
Proporciona:
- 8 g de N.
- 850 calorías de hidratos de carbono.
- Dextrosa: 50%-500 ml.
- Aminoácidos: 10%-500 ml.
- 1.050 calorías totales.
2. Fórmula
baja en hidratos de carbono
Proporciona:
- 8 gr de N.
- 510 calorías de hidratos de carbono.
- Dextrosa: 30%-500 mi.
- Aminoácidos: 10%-500 mi.
- 750 calorías totales.
3. Fórmula
para la Insuficiencia Hepática
Proporciona:
- 6 gr de N.
- 850 calorías de hidratos de carbono.
- Dextrosa: 50%-500 ml.
- Aminoácidos: 8%-500 ml.
- 1.010 calorías totales.
4. Fórmula
periférica
Proporciona:
- 6 gr de N.
- 170 calorías de hidratos de carbono.
- Dextrosa: 10%-500 ml.
- Aminoácidos: 7%-500 ml.
- 310 calorías totales.
Instrumental
necesario en nutrición parenteral
Para preparar la
solución se precisan, además de las soluciones de nutrientes, los siguientes
materiales:
- Bolsa de plástico estéril con capacidad de 5 l.
- Sistema de trasvase de soluciones de los frascos a la bolsa.
- Equipo para infusión intravenosa.
- Solución alcohólica yodada al 2%.
- Bata estéril.
- Guantes estériles.
- Mascarilla estéril.
- Gasas estériles.
- Jeringas y agujas estériles.
-
Técnica de
nutrición parenteral
Las
condiciones para la preparación de la mezcla deben ser de máxima asepsia. Hay
que lavarse las manos con agua y antiséptico, secarse y ponerse bata,
mascarilla y guantes.
En la
medida de lo posible las mezclas deberían realizarse bajo campana de flujo
laminar. En todos los casos, la mesa de trabajo debe cubrirse con un paño
estéril sobre el que se coloca el material estéril que se va a necesitar en la
preparación (bolsa de plástico, sistema de trasvase de soluciones, jeringas y
agujas, etc.).
Al
desprecintar los frascos hay que limpiar los tapones de goma con gasa estéril,
impregnada en solución alcohólica yodada al 2%.
Una
vez introducida toda la mezcla en la bolsa hay que colocarla en posición
vertical y con una aguja y jeringa extraer la burbuja de aire que queda en la
parte superior.
Luego
se le conecta el equipo de infusión. La alimentación parenteral se hace con
bomba de infusión continua. Esto permite mantener un flujo constante durante
todo el tiempo que dura la administración (las 24 horas).
Hay
que proteger el contenido de la bolsa de la exposición a la luz.
Hay
que cubrir la etiqueta de la bolsa con los datos de identificación del paciente
y la composición de su contenido.
La
mezcla preparada debe utilizarse en las 24 horas siguientes a su preparación.
Si se sobrepasa ese tiempo debe ser desechada.
Una
vez iniciada la administración parenteral hay que realizar controles periódicos
de la misma, según la pauta que esté establecida en el servicio.
La
administración de medicamentos no debe realizarse usando el catéter de
administración de nutrientes.
El
cuidado de las vías
El
cuidado de las vías de nutrición parenteral es imprescindible para evitar la
aparición de infecciones, controlar las posibles obstrucciones e intentar que
la vía permanezca instaurada el mayor tiempo posible.
Los
recursos materiales necesarios para el mantenimiento y cuidado de estas vías
son:
- Soluciones antisépticas
(povidona yodada).
- Guantes desechables y estériles.
- Gasas estériles.
- Esparadrapo.
- Batea.
-
Procedimiento
- Vigilar 2 veces al día la temperatura y pulso del paciente sometido a
nutrición parenteral.
- Observar la posible aparición de flebitis, zonas enrojecidas o una
posible extravasación; si aparecieran algunas de estas complicaciones se
cambia la vía.
- Observar el punto de punción: color, dolor o rubor.
- Si existe fiebre y no se conoce su causa se destapará el vendaje y se
inspeccionará detenidamente.
- Para realizar el cambio del apósito nos colocaremos unos guantes
estériles. Después de retirar el apósito sucio, procederemos a desinfectar
la zona con gasas estériles y povidona yodada, teniendo precaución de que
no se salga la vía.
- Posteriormente colocaremos un apósito limpio y lo sujetaremos a la
piel mediante esparadrapo.
- Registrar el procedimiento en el libro de Enfermería.
-
SONDAJE NASOGÁSTRICO
El
sondaje nasogástrico consiste en la introducción de un catéter (sonda
nasogástrica) a través de uno de los orificios nasales hasta el estómago.
Material
- Sonda nasogástrica de doble vía
(Salem).
- Lubricante anestésico
hidrosoluble.
- Jeringa de cono ancho.
- Fonendoscopio.
- Guantes desechables.
- Gasas estériles y esparadrapo.
Procedimiento
- Explicar al paciente la técnica
que se va a realizar pidiéndole su colaboración.
- Hacer una medición superficial
del trayecto previsto (recorrido desde la nariz, parte posterior de la
oreja y epigastrio).
- Situar al paciente en decúbito
supino, incorporado a 45° y la cabeza ligeramente inclinada hacia delante.
- Lavarse las manos y ponerse los
guantes, aplicando el lubricante a los 30 cm distales de la sonda.
- Introducir la sonda por uno de
los orificios nasales, progresando lentamente la sonda hasta la
hipofaringe. Llegado este momento se le pedirá que trague saliva y
aprovechando estos momentos de deglución avanzaremos la sonda.
- Una vez alcanzado el punto
previsto en la medición inicial, puede empezar a salir contenido gástrico
por la sonda; si esto no sucede, se aspirará con la jeringa, si se extrae
contenido gástrico se confirmará su situación.
- Si de estos modos no obtenemos
contenido gástrico, introduciremos 20 cm de aire con la jeringa, al mismo
tiempo que auscultamos el epigastrio y intentando oír un ruido de
turbulencia inequívoco de la presencia de aire en la cavidad. Finalmente
se confirmará de forma definitiva su posición con una Rx de tórax.
- Fijar la sonda con esparadrapo a
la zona malar.
- La sonda puede:
- Conectarse al equipo de
nutrición enteral.
- Conectarse a vacío
intermitente. No sobrepasar la presión negativa de 30 cc de Hg.
- Conectada a una bolsa colectora
por debajo del nivel del estómago para facilitar la salida de contenido
gástrico por vacío ligero.
- Anotar el procedimiento en la
Historia Clínica, así como las incidencias.
ANÁLISIS DEL CONTENIDO
GÁSTRICO
Esta
técnica consiste en la extracción de contenido gástrico por medio de una sonda
nasogástrica, para luego analizarlo en el laboratorio.
Con
esta técnica se puede investigar:
- Presencia o ausencia de ácido
clorhídrico.
- La presencia de posibles
tumores.
- La existencia de sangre o
medicamentos en estómago, etc.
BIOPSIA HEPÁTICA
Esta
técnica consiste en la extracción de una muestra del hígado para su posterior
análisis.
Material
- Material para la preparación de
campo estéril según protocolo.
- Anestésico local sin adrenalina
al 2%.
- Jeringas de 10 cc, agujas
intramusculares V subcutáneas.
- Frasco específico para muestras
(normalmente con formalina). ...
- Agujas de Silverman.
- Apósitos estériles.
Procedimiento
- Explicar la técnica al paciente.
- Tomar las constantes habituales
antes de proceder a la técnica.
- Colocar al paciente en posición
de decúbito supino.
- Proceder a establecer el campo
estéril.
- Colaborar con el médico en el
transcurso de la técnica, vigilando al paciente durante todo el
procedimiento, V, posteriormente, durante las dos siguientes horas,
controlando si se produce algún sangrado.
- Cubrir el punto de punción con
un apósito estéril.
- Rotulación y envío a laboratorio
de las muestras. Registro de la técnica en la Historia Clínica así como
las incidencias.
ENEMA DE LIMPIEZA
Un
enema se puede definir como la introducción por el ano de un líquido destinado
al intestino grueso.
Este
líquido se introduce en volumen variable según los casos y la edad (niños
pequeños o adultos) y se hace con finalidades diversas.
Tipos de enemas
- Limpieza intestinal: enema de
limpieza.
- Para la expulsión de gases:
enema carminativo.
- Para administrar medicamentos
sedantes o estimulantes: enema medicamentoso.
- Para lubricar y proteger la
mucosa: enema moliente.
- Para matar o inactivar
microorganismos: enema antiséptico.
- Para examen radiológico: enema
baritado.
- Para alimentar al organismo:
enema alimentario (raro).
- Para incorporar gran cantidad de
líquido en el recto: enema gota a gota de Murphy o proctoclisis.
-
Los
enemas no son inocuos y deben administrarse bajo prescripción facultativa. El
volumen de líquido a inyectar varia de 500 ml a 1500 ml, a veces mas.
Procedimiento para la
aplicación de un enema de limpieza
Se
introduce líquido en el recto para estimular el peristaltismo y favorecer la
evacuación de heces.
Está
indicado:
- Para hacer radiología de
intestino (limpiar el intestino grueso).
- Previo a la cirugía abdominal.
- Con estreñimiento que no cede a
otro tipo de tratamiento.
Está
contraindicado en:
- Apendicitis y peritonitis.
- Obstrucción intestinal.
- Hule para proteger la cama.
- Cuña.
- Papel higiénico.
-
Técnica
Hacerlo en habitación aislada, nunca en habitaciones que el enfermo comparta
con otras personas; debe preservarse la intimidad del paciente.
- Proteger la cama con el hule
quitando la ropa superior.
- Poner al paciente en decúbito
lateral (izquierdo) y flexionarle la pierna derecha.
- Lubricar y purgar la sonda antes
de introducirla por el ano. Introducir 15 cm, aproximadamente.
- Elevar el depósito 50 cm por
encima del nivel de la cama y pedir al paciente que se fije en su
respiración.
- El líquido pasa al recto y la
espita se cierra pudiendo retirar la cánula.
- El paciente debe tratar de
retener el líquido dentro al menos 10 minutos.
- Cuando realice la evacuación,
observar las heces y tomar notas.
Todos los enemas se realizan de la misma manera. Sólo cambia el tipo de líquido
y volumen del mismo a introducir, según la finalidad que se persigue
FARMACOLOGIA ASOCIADA
Se
usan en el tratamiento de enfermedad ulcerosa. En el estómago existen células
secretoras de moco que protege las paredes gástricas del ácido también secretado
en él. En la úlcera antes de usar fármacos se recomienda un tratamiento
dietético: eliminar alimentos picantes, comidas pesadas,... que favorecen
secreción de HCl.
NEUTRALIZANTES: neutralizan el ácido
del estómago, son de carácter alcalino. Pueden ser sistémicos (se absorben en
el tubo digestivo) o no sistémicos (no se absorben).
-- Sistémicos:
- bicarbonato sódico: que en cantidades muy altas puede dar alcalosis del
pH sanguíneo una vez que se absorbe, se elimina por la orina, puede dar
alcalosis urinaria y litiasis.
-- No sistémicos:
- hidróxido de magnesio: tiene gran capacidad osmótica, retiene mucha agua y
puede dar diarreas.
- hidróxido de aluminio: puede dar estreñimiento.
Se suelen asociar ambos para contrarrestar sus efectos.
PROTECTORES
DE LA MUCOSA:
- Sulcralfato: no se absorbe, forma una película sobre la superficie del estómago
que protege las posibles erosiones de la pared, previene úlceras y favorece su
cicatrización.
- Carbenoxolona: principio activo
del regalíz. Estimula la secreción de moco en la pared del estómago, el moco es
más espeso y se adhiere mejor a la pared protegiéndola. Se absorbe en tubo
digestivo y puede dar retención de líquido y edema. Está contraindicado en
hipertensos. En odontología se usa para tratamiento de aftas en forma de gel.
INHIBIDORES
DE LA SECRECIÓN:
- Antihistamínicos H2: estimulan la
secreción de HCl en pared gástrica. Los antihistamínicos H2 inhiben esta
secreción. Se usan la cimetidina (menos frecuente, produce alteraciones
hormonales) y ranitidina y famotidina (más recientes). La acción es la misma
pero cada fármaco es más potente que el anterior. No suelen dar muchos efectos
indeseables y están indicados en úlcera gástrica o duodenal, esofagitis... pero
no en gastritis que ceden por sí mismas. Pueden dar diarreas o estreñimientos,
mareos.
- INHIBIDORES DE LA BOMBA DE
HIDROGENIONES:
Omeprazol. La
célula fabrica KCl que en la luz del estómago se separa en Cl y K. La bomba de
H intercambia K con H, en la luz del estómago. Este H es el que forma HCl. El
omeprazol inhibe la bomba de H, inhibiendo la secreción de HCl.
Los efectos
indeseables: jaquecas, diarrea, exantemas cutáneos. Actualmente se asocia el
omeprazol con amoxicilina porque en patogenia de úlcera de estómago existe una
bacteria: Helicobacter Pylori.
FARMACOS ANTIESPASMODICOS: Se usan en el
tratamiento del dolor cólico (típico de una úlcera hueca obstruida producido
por un aumento del peristaltismo para vencer la obstrucción). A veces por
irritación de la pared aumenta el peristaltismo dando un cuadro parecido.
-- Anticolinérgicos:
- butilbromuro de hioscina y atropina. Disminuyen el peristaltismo.
-- Opiáceos:
- papaverina: es un alcaloide de la dormidera. Elentece el tránsito intestinal
y disminuye el dolor. Pueden dar estreñimiento.
-- Analgésicos:
- metamizol: tiene acción espasmódica.
FARMACOS ANTIEMETICOS: La mayoría son neurolépticos
y se usan en el tratamiento del vómito. Bloquean los receptores dopaminérgicos
en el centro del vómito en el bulbo raquídeo. Los más usados son los que tienen
menos acciones centrales: sedación, apatía.
La Metoclopramida y el Clebopride se dan
por vía oral o vía parenteral. Efectos indeseables: sedación, somnolencia y a
altas dosis disquinesia. Además de la acción antiemética tienen una acción
reguladora de la motilidad intestinal y están mejor coordinados los distintos
segmentos del tubo digestivo.
Esta
acción se llama procinética o eucinética. Indicaciones: reflujo
gastroesofágico, colon irritable (fases de estreñimiento y diarreas, dolores
cólicos), meteorismo (gases por dieta desequilibrada y alteraciones cinéticas,
la acumulación de gases distiende la viscera y produce dolor).
Además de los neurolépticos se usan otras sustancias como antieméticos.
Casi el 100% de enfermedades con tratamiento
antineoplásico presentan vómitos que no ceden con neurolépticos y se usan
derivados del cannabis (nabilona); bloqueantes de receptores de serotonina
5-HT3. En vómitos provocados por cinetismo: cinetosis se usan antihistamínicos,
anticolinérgicos, estimulantes simpaticomiméticos.
FARMACOS EMETICOS: Inducen el vómito, en
tratamiento de intoxicaciones agudas por vía digestiva.
Normalmente la estimulación faríngea induce el vómito pero a veces no es eficaz
y se administra un emético.
- Ipecacuana: estimula el reflejo
del vómito en pocos minutos, se usa por vía oral.
- Apomorfina: derivado de la morfina
sin acción central.
FARMACOS ANTIDIARREICOS: La mayoría de las
diarreas ceden solas a los 2-3 días, con dieta suave y rehidratación. En casos
muy determinados se recurre a antidiarreicosn antibióticos se usan sólo en caso
de cólera (proliferación de bacterias). Estos fármacos son opiáceos (codeina y
difenoxilato) y anticolinérgicos (bromuro de hioscina): disminuyen el
peristaltismo.
FARMACOS LAXANTES: Facilitan el vaciamiento
intestinal, disminuyendo la consistencia de las heces. La mayoría de los casos
de estreñimiento cederían con dieta adecuada: fibra, pan integral.
Los
laxantes estimulan el peristaltismo y después el músculo se relaja dando mayor
grado de estreñimiento, necesitándose de nuevo el laxante. Indicaciones:
tratamiento de estreñimiento en períodos muy cortos cuando existe hemorroides,
cirugía en aparato digestivo, pacientes hospitalizados.
Según el mecanismo de acción y potencia existen:
-- Formadores de masa:
Aumentan el volumen de heces. Son preparados con celulosa, fibras que en
presencia de agua se hinchan, aumentan el volumen de heces y aumenta el
peristaltismo.
-- Lubricantes:
- Supositorios de glicerina:
facilitan el desplazamiento del bolo fecal.
-- Laxantes osmóticos:
En casos más severos. Son soluciones hipertónicas de sales o azúcares que
absorben agua y aumenta contenido acuoso de las heces. Son sales de magnesio,
sodio, lactulosa. Se administran por vía rectal en forma de enema.
-- Estimulantes por contacto:
Sustancias naturales (sen, aceite de ricino). Son irritantes para el tubo
digestivo, aumentan el peristaltismo y aparecen diarreas intensas, dolor
cólico. Se usan poco.
(GENERALIDADES)
Alteraciones de
las porciones altas
Esofagitis
La esofagitis por reflujo es una lesión de
la mucosa esofágica causada por reflujo del contenido gástrico o intestinal que
penetra en el esófago. Según el agente causal se denomina esofagitis péptica,
biliar o alcalina.
Para que se produzca un episodio de reflujo tiene que reunirse dos condiciones:
el contenido gastrointestinal ha de estar "presto" para el reflujo y
el mecanismo antirreflujo a nivel del extremo inferior del esófago ha de estar
perturbado. Este trastorno produce acidez y el principio básico del tratamiento
es neutralizar la sustancia atacante (como antiácidos y antagonistas del
receptor H2 en la esofagitis péptica, y colestiramina e hidróxido de aluminio en
la esofagitis biliar).
En
general, el tratamiento de casos no complicados incluye disminución de peso,
dormir en una cama con la cabecera elevada, antiácidos, suprimir los factores
que aumentan la presión abdominal,
y evitar el tabaco y
los medicamentos peligrosos.
La esofagitis también puede ser viral,
causada por el virus de herpes simple.
Y también puede ser una esofagitis por cándida, ya que varias especies de
Cándida son habitantes normales de la garganta y pueden volverse patógenas en
determinadas circunstancias (diabetes,
tratamientos con antibióticos...) produciendo esofagitis.
Tumores De
Esófago
A los tumores benignos de esófago les corresponde menos del 10 % de todos los
tumores esofágicos. Cuando estos tumores son malignos el paciente presenta
disfagia progresiva (deglución difícil) y rápida pérdida de peso.
El dolor torácico se origina cuando el
tumor se difunde a los tejidos periesofágicos, por lo tanto cuando se descubre la
enfermedad suele estar avanzada y su pronóstico es malo, la supervivencia de
cinco años es del orden de 5 %, siempre que el tumor se halla extirpado y se
halla llevado a cabo un tratamiento con radioterapia, quimioterapia o ambos. En
más de un 60 % de los pacientes solo es posible limitarse a un tratamiento
paliativo.
También son dignas de mención las hernias
o salientes de un órgano que se introducen en una parte distinta del cuerpo.
Con relación al tubo digestivo destacan las hernias de hiato, que se producen
cuando una parte del estómago se proyecta a través de la abertura del diafragma
por la que pasa el esófago.
Úlcera
Son muy frecuentes las úlceras pépticas
que consisten en la obstrucción de la mucosa en la zona del estómago,
denominada úlcera gástrica o del duodeno (úlcera duodenal), quedando sus
paredes expuestas al ataque de los jugos digestivos e, incluso,
pueden llegar a ser perforadas. Hay varios factores que aumentan el riesgo de
padecerlas: predisposición genética, consumo de
tabaco, consumo excesivo de café y alcohol y
el uso regular de algunos medicamentos como la aspirina.
El estres y
la tensión nerviosa también puede predisponer a una persona a
padecer una úlcera.
En la úlcera gástrica el dolor generalmente se debe y
produce con y por la comida, mientras que la úlcera duodenal duele por sí
misma. A menudo hay una pérdida de sangre crónica que aboca una anemia por erosión superficial
y, más seriamente, la úlcera puede erosionar un vaso sanguíneo grande causando
una fuerte hemorragia.
En tal caso, el paciente vomita sangre, hematemesis, y tiene deposiciones de color negro
intenso y consistencia pegajosa, llamadas melenas, debido a que la sangre ha
sido parcialmente digerida.
La posible perforación de la úlcera supone un serio y grave peligro por el
vertido de potentes sustancias químicas y enzimas a
la cavidad peritoneal.
Gastritis
La gastritis erosiva, también conocida
como gastritis hemorrágica o erosiones gástricas múltiples, es causa frecuente
de hemorragia de tubo digestivo alto, pero casi nunca grave.
Lo primero que hay que hacer es parar la
hemorragia, en algunos casos hay que recurrir a un lavado de estómago con una
solución salina isotónica, y después se instituye un régimen con antiácidos y
cimetidina o ranitidina cada hora.
Cáncer De
Estómago
El cáncer gástrico o de estómago es uno de
los más frecuentes en todo el mundo. Los síntomas en sus primeras fases, que es
cuando es susceptible de curación son mínimos o nulos, por lo que los enfermos
suelen consultar demasiado tarde.
No se
conocen las causas aunque se culpa a la dieta y parece ser que esta dolencia
posee un ligero elemento genético. La extirpación quirúrgica del tumor es la
única posibilidad de lograr la curación. La búsqueda minuciosa de signos de
metástasis a distancia evitará cirugía innecesaria.
La exploración física se completa
con radiología de tórax, pruebas de
funcionamiento hepático, y ultrasonido abdominal.
Obstrucción
En el estómago, la única obstrucción significativa se
da a nivel del píloro y se debe bien a un desarrollo excesivo
del esfinter muscular como se suele encontrar en bebés (estenosis pilórica),
bien en adultos a consecuencia de cicatrices de ulceras o neoformaciones de la
zona.
Estreñimiento
Uno de los trastornos más comunes es el estreñimiento,
debido al paso lento del contenido intestinal por el colon, con lo que se
absorbe una cantidad excesiva de agua y las heces se endurecen y se hacen
difíciles de expulsar.
Suele ser síntoma, simplemente, de una dieta
incorrecta, pero la acumulación de las heces ejerce una presión que puede
producir la dilatación de las venas, y provocar las dolorosas y molestas
almorranas o hemorroides.
Obstrucción
Ante un estreñimiento absoluto es evidente la existencia de obstrucción, éste
es uno de los problemas más comunes que pueden ocurrir en relación a la luz del
tracto. La obstrucción suele tener su causa dentro y fuera del sistema. Si es
total o virtualmente completa, el líquido y los alimentos se acumulan detrás de
la obstrucción y esto ocasiona varios efectos en relación con el tiempo de
obstaculización del sistema.
Una característica común del cuadro es el
vómito,
que normalmente se da en forma violenta y sin ningún esfuerzo según el tipo. En
la obstrucción alta el vómito suele contener alimentos rancios agriados y
presencia de bilis verde, y cuando la obstrucción es baja, se parece comúnmente
a las heces.
El abdomen aparece tenso reflejando la
distensión del intestino y siendo especialmente prominente en la obstrucción
del colon. No se evacuan gases ni heces. Una vez que el intestino está distendido,
se detiene virtualmente la absorción y las secreciones liberadas en el
intestino no son absorbidas.
Como pueden totalizar ocho o más litros en
veinticuatro horas, el paciente se deshidrata rápidamente. Dependiendo de la
causa puede o no haber dolor.
El intestino delgado puede obstruirse por
bandas de tejido fibroso llamadas adherencias, que comprimen desde fuera,
obstrucción extrínseca, o bien puede colapsarse una parte del intestino a
través de alguna de las aberturas naturales de la pared abdominal y se obstruye
como resultado de ello.
Tal
protusión constituye lo que se llama hernia, y aunque éstas sean comunes, no lo
es tanto la obstrucción por su causa. La más común de las obstaculizaciones a
nivel del colon es la debida a carcinoma, que puede asentar en cualquier punto
o a lo largo de todo el recorrido.
Diarrea
También son frecuentes las diarreas,
debidos a un aumento en la actividad de los músculos intestinales
(retortijones) que determinan un paso muy rápido del contenido intestinal y el agua no
se absorbe en cantidad suficiente, por lo que las heces son líquidas. Las
causas más corrientes son infecciones víricas o bacterianas, algunos
medicamentos y venenos y situaciones de estrés.
Tumores
Intestinales
En el intestino también pueden desarrollarse tumores. El cáncer de colon y
recto es de los carcinomas (tumor maligno) mas frecuentes tanto en hombres como
en mujeres, es muy común que estos tumores sean invasores y muchos de ellos se
diagnostican primero por sus complicaciones.
El tratamiento del cáncer de colon es
básicamente quirúrgico y la curación solo es posible cuando el tumor esta
limitado a la pared intestinal.
La apendicitis es otro trastorno del intestino y consiste
en la inflamación del
apéndice, debido a una infección. Cuando esto sucede ha de ser extirpado lo más
rápidamente posible para evitar
Trastornos hepáticos
Respecto al hígado, la enfermedad más corriente es su
inflamación o hepatitis,
generalmente causada por virus.
Las hepatitis víricas incluyen varios tipos como la
hepatitis A, propagada a través de alimentos contaminados y relativamente poco
importante, y la hepatitis B, propagadas por contacto
con sangre o suero infectados o por contacto sexual que es potencialmente
mortal.
También existe la hepatitis D, producida
por el agente Delta que coinfecta con el virus de la hepatitis B (H.B.V.), la
duración de esta infección depende de la duración de la infección por H.B.V. y
no puede sobrepasarla.
La complicación más temida de la hepatitis
viral es la hepatitis fulminante (necrosis hepática masiva (por fortuna, es
rara). Se presenta sobre todo en los casos de hepatitis B y delta, los enfermos
suelen presentar síntomas de encefalopatía y de hecho evolucionar a coma
profundo.
Son complicaciones más raras de la
hepatitis viral pancreatitis,
miocarditis, neumonía atípica,
anemia aplástica, mielitis transversa y neuropatía periférica.
También son comunes la cirrosis, lesión
degenerativa del hígado causada normalmente por el abuso del alcohol y los
cálculos biliares, o piedras en la vesícula, que son depósitos de colesterol o
de pigmentos biliares.
Trastornos Del
Páncreas
El páncreas también se inflama, aunque las
posibles causas no estén suficientemente claras. Los efectos, sin embargo,
pueden ser catastróficos, debido a posible suelta de secreción externa de las
proteasas pancreáticas por la inflamación, con lo que se inicia su
autodigestión.
La salida de las secreciones del órgano a
la cavidad abdominal libre es causa de peritonitis severa. Las secreciones
endocrinas probablemente también se afectan, causando dificultades para
controlar el nivel de glucosa en
sangre.
TRANSTORNOS GASTROINTESTINALES
·
Dolor abdominal:
El dolor puede presentarse en cualquier parte del aparato
digestivo, desde la boca o garganta hasta la pelvis y el recto. A veces, el
dolor indica un problema leve como ingerir alimentos en exceso. En otros, puede
ser la advertencia inicial de un trastorno más grave, que podría requerir
tratamiento médico.
·
Dispepsia:
Digestión difícil o dolorosa, resultado del fallo de
alguna fase del proceso normal digestivo. Su origen puede estar en un trastorno
físico o emocional. Las causas físicas son gastritis, úlceras, o inflamaciones
de la vesícula biliar. Los síntomas pueden ser: sensación de pesadez en la boca
del estómago, gases, estreñimiento, diarrea, náuseas, o ardores.
Las molestias se pueden acompañar de cefaleas o mareos. El
tratamiento que se prescribe depende de la causa específica y comprende la
administración de fármacos y la instauración de una dieta especial.
·
Indigestión y Acidez:
La indigestión es un término común que se utiliza para
describir molestias físicas del tracto gastrointestinal superior, asociadas con
la ingestión de alimentos sólidos o líquidos. Los síntomas son: ardores o
acedías, acidez, eructos, distensión gaseosa, flatulencia, sensación de
plenitud, presión, náuseas y vómitos.
La acidez se produce porque el esfínter (banda circular de
músculos en el extremo inferior dl estómago), no cierra normalmente el extremo
superior del estómago, permitiendo que el ácido del estómago pueda ascender al
esófago y provocar irritación.
Son varios los factores que causan la acidez. El sobrepeso
hace que haya presión excesiva en el abdomen. Los alimentos grasos o
condimentados, bebidas alcohólicas, cafeína, menta, chocolate, nicotina, jugos
cítricos y tomate relajan el esfínter o irritan el esófago. Comer en exceso o
acostarse después de comer también pueden facilitar el reflujo ácido.
·
Dolor Cólico:
Dolor abdominal agudo; es un síntoma de distintos
trastornos. Cuando es de origen intestinal, se caracteriza por contracciones
espasmódicas e irregulares de las fibras musculares del intestino. Con
frecuencia los cólicos intestinales se deben a infección, obstrucción,
ingestión de alimentos irritantes, o fármaco-laxantes. Se sabe poco sobre la
etiología de los cólicos del lactante, aunque se sospecha que su origen está en
los gases y trastornos de la digestión.
El cólico renal se
produce por el paso de un cálculo, o piedra, desde el riñón, a través del
uréter, hasta la vejiga urinaria; este descenso es muy doloroso. El cólico
biliar es consecuencia del paso de un cálculo biliar, desde la vesícula biliar
hacia los conductos biliares. Los síntomas del cólico se confunden con
frecuencia con los de la apendicitis y la peritonitis.
·
Estreñimiento:
Desde un punto de vista médico, el estreñimiento es la
evacuación de excremento endurecido menos de 3 veces por semana. Asimismo, es
posible experimentar distensión abdominal, y a veces, molestias de contracción
abdominal.
El estreñimiento es un síntoma, no una enfermedad. Al
igual que la fiebre, este problema puede ocurrir cuando uno de muchos factores
disminuyen la velocidad de tránsito de los alimentos del intestino grueso.
Entre estos
factores se incluyen la ingestión insuficiente de líquidos, dieta inadecuada,
hábitos de defecación irregulares, edad, falta de actividad, embarazo y
enfermedades, tales como cáncer, trastornos hormonales, enfermedades cardíacas
o insuficiencia renal. Además, diversos medicamentos pueden causar
estreñimiento.
Aunque el estreñimiento puede ser molesto, la situación en
sí rara vez es grave. Sin embargo, en caso de persistir puede originar
complicaciones, como las hemorroides y grietas en al ano, comúnmente llamadas
fisuras.
·
Diarrea:
Alteración del ritmo intestinal que se acompaña de
deposiciones semilíquidas. Se trata en general de un proceso transitorio cuya
causa más frecuente son las infecciones víricas o bacterianas. También puede
ser producida por la toma de sustancias tóxicas que lesionan el intestino, por
situaciones de tensión emocional o por estados nerviosos alterados.
Procesos inflamatorios intestinales como la enteritis, la
colitis, el cólera, la fiebre tifoidea, la disentería bacilar o amebiana, o las
parasitaciones intestinales por gusanos pueden producir cuadros diarreicos de
larga evolución. La pérdida de líquidos en este proceso puede producir
deshidratación y shock,
que son a veces graves en los niños pequeños.
La diarrea infecciosa es muy contagiosa. Es factible
contraer una infección viral por contacto directo con una persona infectada.
Los alimentos y agua contaminados con bacterias y parásitos también pueden
diseminar las infecciones diarreicas.
·
Flatulencia:
Presencia de cantidades excesivas de gas en el estómago o
en el intestino.
La mayor parte del gas presente en el estómago está
constituido por nitrógeno y oxígeno atmosféricos, que han sido ingeridos por el
individuo. El nitrógeno no se puede absorber y queda libre en el intestino.
Dentro del intestino se forman otros gases adicionales, sobre todo dióxido de
carbono, metano e hidrógeno.
El dióxido de carbono se produce por fermentación y se
absorbe en gran parte. Los otros gases se producen por la digestión incompleta
de alimentos ricos en almidón o en celulosa, como las legumbres o las coles.
Estos gases son expelidos al exterior desde el recto en forma de flato.
El olor
desagradable del flato es producido por varios compuestos azufrados, sobre todo
por tioles.
Los tioles son alcoholes en los que el átomo de oxígeno ha
sido reemplazado por un átomo de azufre. La presencia de grandes cantidades de
gas en el estómago o en el intestino pueden originar distensión y dolor.
·
Hernias:
Salida total o parcial de un órgano o estructura a través
de la pared de la cavidad que lo contiene. Se clasifican según la estructura o
según la localización. Así, la hernia
inguinal, la más frecuente, es la salida de asas intestinales a través de
la pared abdominal en el área inguinal
.
Unahernia
diafragmática o hernia de hiato es aquella en que parte del estómago o
un asa intestinal penetran en la cavidad torácica a través de una abertura del
diafragma. En una hernia
umbilical el intestino o su
recubrimiento membranoso (el omento)
pasan, a través de la pared abdominal, bajo la piel del ombligo.
Las hernias se suelen desarrollar a causa de un esfuerzo
excesivo en cavidades cuya pared está debilitada.
Las hernias inguinales causan problemas al realizar
esfuerzos intensos o al comprimir la masa abdominal (toser, defecación, etc.):
aumentan de tamaño progresivamente y producen un dolor moderado. Las hernias
intraabdominales son dolorosas.
Las hernias se consideran reducibles cuando desaparecen de
forma espontánea o con una suave presión y manipulación externa. En esta
situación pueden tratarse, en los ancianos, mediante reducción y mantenimiento
con un braguero inguinal (estructura ortopédica para contener
las hernias).
En los pacientes jóvenes el tratamiento es quirúrgico.
Cuando una hernia no puede reducirse se denomina incarcerada; suelen ser
dolorosas y deben ser operadas. Si la presión dentro de la hernia o un
"arrollamiento" de su contenido obstruyen el flujo sanguíneo a las
estructuras herniadas, la hernia se llama estrangulada; es muy dolorosa,
constituye una urgencia quirúrgica, pues en pocas horas conduce a la gangrena
de los tejidos de la hernia.
La cirugía busca reducir la hernia y reforzar la pared de
la cavidad con suturas o mallas sintéticas.
·
Cálculos:
Concreción formada en el cuerpo, principalmente en la
vesícula biliar o en el tracto urinario.
La mayoría de los cálculos biliares no se acompañan de
síntomas. Los cálculos que bloquean los conductos que conectan la vesícula
biliar con el hígado y el intestino delgado pueden ser muy doloroso y
potencialmente peligrosos.
La vesícula biliar almacena bilis, líquido digestivo que
se produce en el hígado. La bilis se transporta al intestino delgado y ayuda a
la digestión e las grasas. La vesícula biliar sana posee cantidades
equilibradas de ácidos biliares y colesterol. Los cálculos biliares suelen
formarse cuando se eleva la concentración de colesterol.
Los cálculos biliares pueden producir dolor intenso y
repentino hasta de varias oradse duración. Es usual que el dolor se inicie
después de comer.
Comienza en la parte superior derecha del abdomen y puede
desplazarse a la espalda o al hombro derecho. A veces, se acompaña de fiebre y
náuseas. Al ceder el dolor, persiste una sensación de malestar leve en la
porción superior derecha del abdomen.
Cuando un cálculo
bloque los conductos biliares, la piel y la blanca de los ojos suelen tornarse
amarillentas (intericia). También son posibles la aparición de fiebre o la
evacuación de heces pálidas, similares a la arcilla.
·
Abdomen Agudo:
Situación clínica que se presenta como una molestia
abdominal aguda, cuyo síntoma principal es el dolor, que sugiere una enfermedad
que pone en peligro la vida del enfermo y que, por este motivo, casi siempre
debe resolverse mediante una intervención quirúrgica de urgencia. Por tanto,
los dos factores fundamentales a destacar en este cuadro clínico son la rapidez
de la instauración del cuadro (proceso agudo) y el hecho de que se trata de una
situación que pone en peligro la vida de la persona.
Cuando un médico se encuentra ante un paciente con un
cuadro de abdomen agudo, de una forma rápida y eficaz debe determinar si está o
no indicado el tratamiento quirúrgico. A veces resulta difícil, sobre todo
teniendo en cuenta que muchas situaciones se presentan con escasos signos que
orienten hacia una irritación peritoneal evidente y que, en un principio,
sugieran la necesidad de considerar el cuadro como quirúrgico.
Para comprender el cuadro clínico hay que seguir una serie
de pasos que permitan llegar a una orientación diagnóstica: la forma de inicio
de las molestias, ya que si éste es muy repentino y de gran intensidad hará
pensar en un cuadro grave y probablemente de solución quirúrgica; la duración y
el tipo de dolor, pues los dolores de tipo cólico (oscilantes y episódicos)
indican un cuadro de obstrucción, inflamación o alteraciones de la motilidad de
una víscera hueca; la intermitencia del dolor; la localización; la irradiación;
así como qué factores alivian o agravan el dolor.
El aspecto de las heces y la sintomatología que acompaña
al dolor, como la fiebre, los vómitos o el hipo, resultan también importantes
en el establecimiento del diagnóstico.
Las causas más frecuentes de abdomen agudo en un adulto
son los cólicos biliares o colecistitis agudas, las pancreatitis agudas, las
apendicitis agudas (la causa más frecuente en los niños), la obstrucción
intestinal, la perforación de una víscera hueca y la diverticulitis aguda.
·
Colon Irritable:
También denominado síndrome del intestino irritable o
colon espástico, proceso en el que se alternan episodios de estreñimiento y
diarrea, acompañados de intenso dolor abdominal y una gran variedad de
síntomas, de causa desconocida. Algunos casos pueden tener su origen en una alteración
del músculo liso del colon.
De un 30% a un 50% de los pacientes que acuden a
las consultas de gastroenterología en Europa occidental podrían padecer esta
enfermedad, que tiene una extensión mundial.
La 'diarrea' no es
tal diarrea, puesto que no existe un aumento en el volumen de las heces; el
agua es absorbida con normalidad y en general no aparece sangre con las
deposiciones. Sí que puede aparecer mucosa en las heces, y existe la sensación
subjetiva de que no ha habido una evacuación intestinal completa tras la
defecación. Las recaídas en este proceso se relacionan a menudo con el estrés.
Algunas diarreas infecciosas (como las producidas por Shigella) pueden tener como
secuela la aparición de colon irritable una vez resuelta la infección, aunque no
parece que se produzca ninguna alteración permanente de la mucosa intestinal.
Aunque no se ha
demostrado relación causal entre el síndrome del intestino irritable y la
cantidad de fibra en la dieta, algunos pacientes mejoran cuando se instituye
una dieta rica en fibra; otros pacientes mejoran con la reducción del contenido
de carbohidratos y la eliminación del pan blanco de la dieta.
·
Enteritis:
Enfermedad inflamatoria del intestino. Se puede manifestar
por dolor abdominal, punzadas, fiebre, pérdida de apetito (anorexia), náuseas y
diarrea. La enteritis crónica por antonomasia es la llamada ileítis terminal o enfermedad de Crohn; se trata
de una enfermedad autoinmune que precisa de tratamiento inmunosupresor y a
veces de cirugía.
Las enteritis agudas, aunque suelen ser poco duraderas,
autolimitadas y menos graves, son debilitantes, sobre todo en los niños y en
los ancianos, y en ocasiones llegan a poner en peligro la vida del enfermo por
deshidratación aguda. Las enteritis agudas pueden estar causadas por irritación
química, alergias o alteraciones emocionales; pero su causa más frecuente son
las infecciones, bien virales, más benignas, o bien bacterianas, como la fiebre
tifoidea y la disentería.
·
Apendicitis:
Inflamación aguda del apéndice vermicular, tubo de 1-2 cm de diámetro y de 5 a 15
cm de longitud con final en forma de fondo de saco y que nace del ciego (primera porción del intestino
grueso). El ciego, y por tanto el apéndice, están situados en el cuadrante
inferior derecho del abdomen. El apéndice, en el ser humano, es un resto
filogenético cuya función queda reducida a ser asiento de algunas formaciones
de tejido linfoide (encargado de las funciones inmunes); su extirpación no
causa alteración patológica.
La causa más
habitual de la apendicitis es una infección de la pared del apéndice; sin
tratamiento, la infección acaba destruyendo la pared del apéndice y
perforándolo, y entonces el contenido intestinal se vierte en la cavidad
abdominal, originándose una peritonitis.
La apendicitis es una enfermedad frecuente en los adultos
jóvenes, pero puede aparecer a cualquier edad. Sus síntomas típicos son: dolor
abdominal (especialmente en el cuadrante abdominal inferior derecho), fiebre,
náuseas y vómitos, estreñimiento y diarrea. El tratamiento consiste en la
extirpación quirúrgica del apéndice (apendicectomía).
·
Peritonitis:
Inflamación de la membrana que tapiza la cavidad abdominal
y los órganos contenidos en ella. Suele ser una enfermedad aguda, causada por
una infección cuyo origen es una perforación intestinal, como la rotura del
apéndice o de un divertículo.
También se puede deber a la presencia de sustancias
irritantes, como ácido gástrico procedente de una úlcera perforada, o bilis que
proviene de la rotura de la vesícula biliar o de la laceración del hígado. La
peritonitis localizada se observa con más frecuencia en la pelvis a partir de
una infección de la trompa de Falopio o de la rotura de un quiste ovárico.
La peritonitis es a
veces consecuencia del derrame de pus en la cavidad abdominal procedente de la
rotura de un absceso. Esto se produce algunas veces tras cirugía intestinal con
supuración de la herida quirúrgica, o a partir de una herida por arma blanca
que atraviesa la pared abdominal. En ocasiones, se debe a una inflamación de la
membrana peritoneal, como en el fracaso renal, la fiebre reumática y el lupus
eritematoso.
El síntoma
principal es un dolor abdominal agudo que se agrava con los movimientos. Con
frecuencia el paciente tiene náuseas y vómitos, y está febril. Los casos graves
de peritonitis aguda sin tratamiento suelen ser mortales. El tratamiento está
dirigido a la causa subyacente. Hay que administrar, además, líquidos
intravenosos y antibióticos.
·
Diverticulitis:
Grupo de trastornos que afectan fundamentalmente al colon
(intestino grueso), en el que se produce la inflamación de pequeñas bolsas de
membrana mucosa (el revestimiento interior del intestino) que se proyectan
hacia el exterior en áreas débiles de la pared. Esas bolsas se llaman
divertículos.
Cuando los divertículos no presentan complicaciones, el
trastorno se conoce como diverticulosis y no produce síntomas. Cuando los
divertículos están asociados a espasmos en el intestino u otros síntomas, el
trastorno se conoce como enfermedad diverticular dolorosa. Cuando los divertículos
se inflaman, se conoce como diverticulitis.
La diverticulitis se produce cuando la abertura de un
divertículo es bloqueada por heces y el interior se inflama. Los síntomas que
aparecen son dolor, sensibilidad y fiebre. En los casos graves, se producen abscesos
y a veces obstrucción del intestino; en algunas ocasiones se forma un paso de
material desde el colon hasta la vesícula, la vagina o el intestino delgado.
Esa conexión anormal recibe el nombre de fístula.
Cuando una fístula
permite que el contenido del intestino pase a la cavidad abdominal, se produce
una peritonitis.
·
Disentería:
Enfermedad aguda o crónica del intestino grueso humano. Se
caracteriza por deposiciones diarreicas acuosas de pequeño volumen, acompañadas
con frecuencia por sangre y moco, y dolores abdominales intensos. Se pueden
producir úlceras en las paredes intestinales.
Cuando los gérmenes causantes atraviesan la pared
intestinal y pasan a la sangre, se produce además fiebre. Esta diarrea está
producida por la ameba Entamoeba histolytica o por bacilos del género Shigella.
-Disentería Amebiana: Causada por el parásito (ameba) Entamoeba histolytica, es endémica en muchos países
tropicales, pero más debido a la falta de condiciones higiénicas que al clima o
al calor. Es el tipo de disentería más frecuente en Filipinas, Indonesia y el
Caribe, y se puede dar en algunos países de clima templado.
La disentería amebiana se transmite por el agua, por los
alimentos frescos contaminados y por los portadores humanos sanos. Las moscas
pueden transportar los quistes de ameba desde las heces de los enfermos hasta
los alimentos.
Cuando la
enfermedad se hace crónica las amebas traspasan la pared intestinal y colonizan
el hígado, formando abscesos hepáticos. En raras ocasiones se forman abscesos
amebianos en otras localizaciones. Si se deja evolucionar, puede llegar a
producir la muerte.
Para tratar la enfermedad se emplean varios fármacos:
metronidazol, ementina y preparados de yodo. Los abscesos hepáticos deben ser
tratados mediante cirugía.
-Disentería Bacilar: Está producida por algunas especies
no móviles de bacterias del género Shigella. Esta forma de disentería también es
más frecuente en las regiones tropicales del planeta con higiene deficiente,
pero, como es más contagiosa, se producen brotes epidémicos en todo el mundo.
Se trata de una diarrea autolimitada que rara vez sobrepasa la afectación
intestinal; no obstante, la enfermedad es grave, especialmente en los niños y
los ancianos.
La disentería bacilar se propaga por contaminación del
agua y los alimentos. Las heces de los enfermos y de los portadores sanos
contienen grandes cantidades de bacterias. Las moscas transportan las bacterias
en sus patas, en su saliva y en sus heces, y las depositan en los alimentos; al
parecer las hormigas también pueden transmitir la enfermedad.
La enfermedad más grave que puede afectar al aparato
digestivo, y que tiene una alta tasa de mortalidad, es el cáncer.
CÁNCER DE
ESTÓMAGO
Las causas que provocan el cáncer al estómago no están
bien establecidas, pero hay muchas factores de riesgo que contribuyen a la
formación de un cáncer. Entre éstas podemos contar:
-Infección por Helicobacter Pylori
-Consumo frecuente de comida ahumada y salada
-Consumo de alimentos altos en almidón y bajos en fibra
-Consumo frecuente de vegetales en escabeche
-Consumo habitual de comida y bebida que contengan nitrato
y nitrito
-Abuso de alcohol
-Abuso de tabaco
-Una previa intervención estomacal
-Anemia perniciosa (causada por deficiencias de la
vitamina B12)
-Padecimiento de la enfermedad de Ménétrier
-Más frecuente en hombres
-Ser mayor de 55 años
-Tener un tipo de sangre A
-Tener Antecedentes familiares de cáncer
-Antecedentes de pólipos estomacales
-Estar expuesto frecuentemente (en especial en el lugar de
trabajo) a humo
Estudios recientes han concluido que una dieta que incluye
un alto consumo de carne roja, especialmente si es asada, contribuye también a
un cáncer gástrico.
A veces el cáncer puede encontrarse en el estomago durante
mucho tiempo y crecer considerablemente antes de que cause síntomas. En las
etapas iniciales, el paciente podría sufrir de:
-Indigestión y acidez
-Molestia o dolor estomacal
- Hinchazón después de comer
En las etapas avanzadas, el paciente sufrirá los
siguientes síntomas:
-Nauseas y vomito
-Diarrea o estreñimiento
-Sangre en las heces.
-Pérdida de apetito
-Fatiga y debilidad.
Si hay síntomas, el médico suele ordenar una radiografía
de la región gastrointestinal superior (también conocida como serie GI
superior). Para este examen, el paciente bebe un líquido que contiene bario, el
cual permite que se observe el estómago con mayor facilidad en la radiografía.
Generalmente, esta prueba se realiza en la oficina del médico o en el departamento
de radiología del hospital.
El médico también puede mirar dentro del estómago con un
tubo delgado iluminado que se llama un gastroscopio. Este procedimiento,
conocido con el nombre de gastroscopia, detecta la mayoría de los cánceres del
estómago. Para efectuar este examen, se introduce el gastroscopio por la boca y
se dirige hacia el estómago. El médico poner anestesia local (un medicamento
que causa pérdida de la sensibilidad durante un período corto) en la garganta o
administrar otra medicina para relajarle antes del examen para que no sienta
dolor.
Si el médico observa tejido anormal, quizás tenga que
extraer un pedazo pequeño para observarlo en el microscopio con el fin de
determinar si hay células cancerosas. Este procedimiento se conoce como biopsia.
Generalmente, las biopsias se hacen durante la gastroscopia.
La probabilidad de recuperación (pronóstico) y la
selección del tratamiento dependerán de:
-La edad, el estado de salud y el historial medico del
paciente
-Etapa en la que el cáncer se encuentre (si se encuentra
en el estómago o si se ha diseminado a otras partes del cuerpo)
-La tolerancia del paciente a ciertos medicamentos,
procedimientos o terapias
-Las expectativas de sanación (o del curso de la
enfermedad)
-La opinión o preferencia del paciente.
·
Explicación de las etapas:
Una vez que se encuentra cáncer en el estómago, se hace
otras pruebas para determinar si las células cancerosas se han diseminado a
otras partes del cuerpo. Este proceso se denomina clasificación por etapas. El
médico necesita saber la etapa en la que se encuentra la enfermedad para poder
planear el tratamiento adecuado. Las siguientes etapas se emplean en la
clasificación del cáncer del estómago:
-Etapa 0
El cáncer del estómago en etapa 0 es un cáncer en su etapa
inicial. El cáncer sólo se encuentra en la capa más interior de la pared
estomacal.
-Etapa I
El cáncer se encuentra en la segunda o tercera capa de la
pared estomacal y no se ha diseminado a los ganglios linfáticos cercanos al
cáncer o se encuentra en la segunda capa de la pared estomacal y se ha
diseminado a los ganglios linfáticos que se encuentran muy cerca del tumor.
(Los ganglios linfáticos son estructuras pequeñas en forma de frijol que se
encuentran en todo el cuerpo y cuya función es producir y almacenar células que
combaten la
infección.)
-Etapa II
Se puede presentar cualquiera de las siguientes
situaciones:
1. El cáncer se encuentra en la segunda capa de la pared
estomacal y se ha diseminado a los ganglios linfáticos que se encuentran lejos
del tumor.
2. El cáncer sólo se encuentra en la capa muscular (la
tercera capa) del estómago y se ha diseminado a los ganglios linfáticos muy
cercanos al tumor.
3. El cáncer se encuentra en las cuatro capas de la pared
estomacal pero no se ha diseminado a los ganglios linfáticos ni a otros
órganos.
-Etapa III
Se puede presentar cualquiera de las siguientes
situaciones:
1. El cáncer se encuentra en la tercera capa de la pared
estomacal y se ha diseminado a los ganglios linfáticos que se encuentran lejos
del tumor.
2. El cáncer se encuentra en las cuatro capas de la pared
estomacal y se ha diseminado a los ganglios linfáticos que están muy cerca del
tumor o lejos del tumor.
3. El cáncer se encuentra en las cuatro capas de la pared
estomacal y se ha diseminado a tejidos cercanos. El cáncer puede haberse
diseminado o no a los ganglios linfáticos muy cercanos al tumor.
-Etapa IV
El cáncer se ha diseminado a los tejidos cercanos y a los
ganglios linfáticos que se encuentran lejos del tumor o se ha diseminado a
otras partes del cuerpo.
-Recurrente
La enfermedad recurrente significa que el cáncer ha
reaparecido (recurrido) después de haber sido tratado. Puede reaparecer en el
estómago o en otra parte del cuerpo como el hígado o los ganglios linfáticos.
·
Tratamiento del cáncer del estómago
Existen tratamientos para la mayoría de los pacientes con
cáncer del estómago. Se emplea dos clases de tratamiento:
-Cirugía (extracción del cáncer en una operación)
-Quimioterapia (uso de medicamentos para eliminar las
células cancerosas).
La radioterapia y la terapia biológica se están evaluando
en ensayos clínicos.
La cirugía es un tratamiento común para todas las etapas
del cáncer del estómago. El médico puede eliminar el cáncer empleando uno de
los siguientes procedimientos:
En una gastrectomía subtotal se extrae la parte del
estómago que contiene cáncer y parte de otros tejidos y órganos que están cerca
del tumor. También se extraen ganglios linfáticos cercanos (disección de
ganglios linfáticos). El bazo (un órgano en el abdomen superior que filtra la
sangre y extrae glóbulos viejos) puede extraerse si fuera necesario.
En una gastrectomía total se extrae todo el estómago y
partes del esófago, el intestino delgado y otros tejidos cercanos al tumor. El
bazo se extrae en algunos casos. También se extrae los ganglios linfáticos
cercanos (disección de ganglios linfáticos). El esófago se conecta al intestino
delgado para que el paciente pueda continuar comiendo y tragando.
Si sólo se extrae parte del estómago, el paciente podrá
seguir comiendo de una manera bastante normal. Si se extirpa todo el estómago,
es posible que el paciente necesite ingerir comidas pequeñas y frecuentes y
alimentos que contengan poca azúcar y mucha grasa y proteína. La mayoría de los
pacientes pueden ajustarse a este nuevo régimen alimenticio.
La quimioterapia consiste en el uso de medicamentos para
eliminar células cancerosas. La quimioterapia se puede tomar en forma de
píldoras o introducirse en el cuerpo con una aguja en una vena o músculo. La
quimioterapia se denomina un tratamiento sistémico debido a que el medicamento
se introduce al torrente sanguíneo, viaja a través del cuerpo y puede eliminar
células cancerosas fuera del estómago.
El tratamiento que se administra después de la cirugía,
cuando no se puede ver células cancerosas, se llama terapia adyuvante. La
terapia adyuvante para el cáncer del estómago está siendo evaluada en ensayos
clínicos.
La radioterapia consiste en el uso de rayos X de alta
energía para eliminar células cancerosas y reducir tumores. La radiación puede
provenir de una máquina fuera del cuerpo (radioterapia externa) o de materiales
que producen radiación (radioisótopos) introducidos a través de tubos plásticos
delgados al área donde se encuentran las células cancerosas (radioterapia
interna).
La terapia biológica trata de que el mismo cuerpo combata
el cáncer. Emplea materiales hechos por el cuerpo o elaborados en un
laboratorio para estimular, dirigir o restaurar las defensas naturales del
cuerpo contra la enfermedad. La terapia biológica también se conoce como
terapia modificadora de la respuesta biológica (BRM) o inmunoterapia.
·
Tratamiento por etapas:
El tratamiento para cáncer del estómago dependerá de la
etapa de la enfermedad, la parte del estómago dónde se encuentra el cáncer y la
salud general del paciente.
El paciente podría tomar en cuenta el tratamiento estándar
debido a su eficacia en pacientes en estudios anteriores o podría optar por
participar en un ensayo clínico.
Muchos pacientes con cáncer gástrico no se
curan con terapia estándar y algunos tratamientos estándar podrían tener más
efectos secundarios de los deseados. Por estas razones, los ensayos clínicos
están diseñados para encontrar mejores maneras de tratar a los pacientes con
cáncer y se basan en la información más actualizada.
-Cáncer Gástrico - Etapa 0:
El tratamiento podría ser cualquiera de los siguientes:
1. Cirugía para extraer parte del estómago (gastrectomía
subtotal).
2. Cirugía para extraer el estómago entero y parte de los
tejidos que lo rodean (gastrectomía total).
Los ganglios linfáticos alrededor del estómago también
pueden extraerse durante la cirugía (disección de ganglios linfáticos).
-Cáncer Gástrico - Etapa I:
El tratamiento podría ser cualquiera de los siguientes:
1. Cirugía para extraer parte del estómago (gastrectomía
subtotal) con extracción de los ganglios linfáticos asociados (linfadenotomia)
2. Cirugía para extraer el estómago entero y parte de los
tejidos que lo rodean (gastrectomía total).
Se podría extraer los ganglios linfáticos adyacentes
(linfadenotomia).
-Cáncer Gástrico - Etapa II:
El tratamiento podría ser cualquiera de los siguientes:
1. Cirugía para extraer parte del estómago (gastrectomía
subtotal).
2. Cirugía para extraer el estómago entero y parte del
tejido que lo rodea (gastrectomía total).
3. Un ensayo clínico de cirugía seguido de radioterapia
adyuvante, quimioterapia o ambas.
También se pueden extraer los ganglios linfáticos
alrededor del estómago (disección de ganglios linfáticos).
-Cáncer Gástrico - Etapa III:
El tratamiento podría ser cualquiera de los siguientes:
1. Cirugía para extraer el estómago entero y parte del
tejido que lo rodea (gastrectomía total). Los ganglios linfáticos también
pueden ser extraídos.
2. Un ensayo clínico de cirugía seguida de radioterapia
adyuvante, quimioterapia o ambas.
3. Un ensayo clínico de quimioterapia con radioterapia o
sin ella.
-Cáncer Gástrico - Etapa IV:
El tratamiento podría ser cualquiera de los siguientes:
1. Cirugía para aliviar los síntomas, reducir hemorragias
o para extraer un tumor que está bloqueando el estómago.
2. Quimioterapia para aliviar los síntomas.
-Cáncer Gástrico - Recurrente:
El tratamiento puede consistir en quimioterapia para
aliviar los síntomas. Hay ensayos clínicos en curso que están poniendo a prueba
nuevos medicamentos quimioterapéuticos y terapia biológica.
Es una bacteria implicada en el desarrollo de gastritis y
úlceras pépticas. Se asocia también con algunos cánceres de estómago. Con toda
probabilidad, la infección por Helicobacter
pylori se produce en la edad
infantil.
Es un bacilo Gram negativo corto, helicoidal, con
múltiples flagelos, microaerófilo (con preferencia por medios escasos en
oxígeno), que coloniza las capas profundas del moco de recubrimiento gástrico y
duodenal y se adhiere a las células epiteliales superficiales de la mucosa del
estómago y duodeno, sin invadir la pared.
La bacteria segrega amoníaco, alcalinizando el medio; así
se protege de la acción acídica del jugo gástrico (pH 3). El amoníaco
además irrita la mucosa, ayudado por proteasas y fosfolipasas bacterianas que
destruyen el moco protector. La mucosa y su lámina propia son invadidas por un
denso infiltrado de células inflamatorias, especialmente neutrófilos.
Se ha relacionado con el 95% de las úlceras duodenales, el
70% de las úlceras gástricas, el 100% de las gastritis crónicas activas y el
100% de las gastritis crónicas tipo B (las más frecuentes, de localización
antral).
·
Diagnóstico
Las pruebas que se utilizan para diagnosticar esta
infección pueden ser directas, si se basan en la identificación del
microorganismo (histología y cultivo), e indirectas, cuando estudian alguna
característica del germen (prueba de la hueraza y pruebas en aire espirado) o
bien los anticuerpos producidos por el paciente (serología). Las muestras
utilizadas para el diagnóstico pueden obtenerse por métodos invasivos (biopsia
durante la endoscopia) o no invasivos (suero, saliva, aliento).
1-El bromuro de etidio es capaz de intercalarse entre las
bases del ADN de la bacteria y emite fluorescencia que permite su observación
en un microscopio de fluorescencia. En esta imagen se puede observar la
morfología espiral o de sacacorchos de H.
pylori.
GASTRITIS AGUDA Y CRONICA
Gastritis es
la inflamación de
la mucosa gástrica, que en la gastroscopía se
ve enrojecida, presentándose en forma de manchas rojizas, las cuales
representan irritación hemorragias subepiteliales.
Causado por exceso de
nervios, preocupaciones, estrés o también por una mala dieta (alimentos
incompatibles), o la ingestión de medicamentos, alcohol o tabaco, o por una
infecció
Sin embargo, el diagnóstico preciso se obtiene
por exploración endoscópica. En ésta se apreciará si es solo una parte del
estómago la que está afectada o toda la esfera gástrica.
Síntomas
Los
ardores en el epigastrio suelen ceder a corto plazo con la ingesta de
alimentos, sobre todo leche. Pero, unas dos horas luego de la ingesta, los
alimentos pasan al duodeno y
el ácido clorhídrico secretado para la digestión queda
en el estómago, lo que hace que se agudicen los síntomas.
También
puede aparecer dolor abdominal en la parte superior (que puede empeorar al
comer), indigestión o pérdida del apetito. En caso de que exista un componente
ulceroso que sangre, pueden presentarse vómitos con sangre o con un material
similar a manchas de café, y heces oscuras.
Tambien el
paciente presenta pérdida del apetito, sabor agrio en la boca, gases, vómitos,
eructos y dolor en la zona del estómago llamada epigastrio; cuando la
enfermedad se cronifica los síntomas no son tan llamativos y aparecen entonces
digestiones lentas, la sensación de estar lleno y ardor aun cuando se haya
comido.
Diagnóstico
Clasificación
La
clasificación de la gastritis se basa en la evolución, histología y la patogenia.
Clasificación de las gastritis:
I.
Gastritis aguda
A.
Infección aguda por Helicobacter
pylori7
B.
Otras gastritis infecciosas agudas
2. Helicobacter helmanni
3. Flegmonosa
.
Gastritis atrófica crónica
·
Tipo B: relacionada con Helicobacter pylori,
predominante en el antro del estómago.
Formas
poco frecuentes de gastritis
·
Linfocítica
·
Eosinófila
·
Gastritis granulomatosa aislada
Las
causas más frecuentes de gastritis aguda son infecciosas. La infección aguda
por Helicobacter pylori conduce a la gastritis. La gastritis
por H. pylori se describe como un cuadro que se
presenta bruscamente con dolor epigástrico y algunas veces náuseas y vómitos.
También
se demuestra un intenso infiltrado de neutrófilos con edema e hiperemiaen el estudio histológico. Si este
cuadro no se trata con un nivel de atención de primero y segundo nivel,
avanzará a gastritis crónica.
Después
de la infección aguda por Helicobacter
pylori se puede producir una hipoclorhidria de más de un año de duración.
Gastritis crónica
La
gastritis crónica es una inflamación del revestimiento del estómago que se
presenta gradualmente y que persiste durante un tiempo considerablemente
prolongado. Las hay de un mes y hasta de un año.
·
Tipo A: afecta al cuerpo y el fondo del
estómago sin involucrar el antro, por lo general asociada a una anemia perniciosa. Se presume que tiene una
etiología autoinmune.
·
Tipo B: es la forma más frecuente,
afecta al antro en pacientes jóvenes y a toda la mucosa del estómago en
personas mayores, y es causada por la bacteria Helicobacter pylori.
·
Tratamiento para la gastritis
El tratamiento exige la supresión de la causa, tratar
de llevar una vida más tranquila, hacer técnicas de relajación y meditación
para ver la vida de otra manera, tomar alimentos que no sean pesados para
digerir y no mezclar entre los incompatibles, eliminar medicamentos que dañen
el estómago y dejar por completo el consumo de alcohol y tabaco.
Los tratamientos de gastritis suelen ser antiácidos (Almax,
Urbal) o reguladores de la acidez gástrica (ranitidina) o que disminuyan la secreción
gástrica (omeprazol) y sobre todo una dieta adecuada:
las bebidas gaseosas retrasan la digestión, por lo que aumentan la secreción de
ácidos en el estómago. Una dieta para el estómago delicado se suele llamar dieta blanda.
Si la Gastritis es aguda,
por infección, se hará una dieta concreta, muy suave, incluso las primeras 24
horas se aconseja la ingesta de limonada, agua de hervir arroz, todo tomado a
sorbitos, poco a poco, después se puede comenzar a tomar arroz hervido con
zanahoria, pescado blanco hervido, yogur, manzana asada y puré de patatas
casero.
En el caso de la gastritis crónica,
eliminar el exceso de grasas, sobre todo las de origen animal, la leche, quesos
curados, los picantes y usar una regla básica de incompatibilidades
alimenticias, que es no mezclar los hidratos de carbono con las proteínas en
una misma comida, los hidratos son todos los alimentos de aspecto harinoso: los
cereales, harinas, pan, patata, arroz, legumbres y las proteínas son la carne,
pescados, huevos, lácteos; sin embargo, tanto las proteínas y los hidratos, se
pueden mezclar sin problema alguno con las verduras, ensaladas y hortalizas de
todas las clases.
Además las frutas son incompatibles con todo lo anterior, por
lo que lo mejor es comerlas solas. Se harán tres comidas al día, y la mas
copiosa será la de la mañana, la menos la de la noche, y se tratará de no comer
mucho y de no tomar antiácidos pues producen dependencia.
Etiología
Es
muy frecuente la gastritis crónica generada por abuso de estimulantes ricos en cafeína, como el café. En Sudamérica es muy frecuente el abuso
de yerba mate y
el guaraná. Asimismo es cada vez más común la
presencia de gastritis crónica por el abuso de bebidas gaseosas, que contienen fosfatos y ácido fosfórico como estimulantes de la sed.
Muchos
individuos que padecen gastritis crónica no presentan síntomas de
este padecimiento.
·
CSC que muestra anemia
Gastritis atrófica
Puede
ser el paso final de una gastritis crónica que puede causar:
·
desaparición de los pliegues (se
observan los vasos sanguíneos de la submucosa);
·
la pared de la mucosa se ha perdido en
partes o en su totalidad.
Los
factores desencadenantes son múltiples. Al examen microscópico por lo general
hay escasas glándulas (o ninguna); puede haber cambios de metaplasia intestinal.
Los síntomas clínicos son inespecíficos, el diagnóstico se realiza por medio de
la endoscopia y la biopsia. Se ha discutido si la gastritis
atrófica es precancerosa. En los últimos estudios se ha encontrado un
asociación con la anemia megaloblástica pentilifome.
Gastritis erosiva
Esta
enfermedad se puede tratar con un tratamiento que consiste en el reforzamiento
de las paredes del estómago a través de la boca.
La
gastritis erosiva debería de estar descrita en el capítulo de úlceras. Mientras
que en la gastritis las erosiones son superficiales y múltiples, en la úlcera
son más profundas y penetran a la capa muscular.
El
tratamiento depende de la causa de la gastritis. Para la gastritis crónica
causada por infección con Helicobacter
pylori, se utiliza la terapia con antibióticos.
Los
antiácidos u otros medicamentos, como la ranitidina (antagonistas de receptores
H2), que se utilizan para disminuir o neutralizar el ácido gástrico en el
estómago, como elomeprazol (inhibidor de la bomba de protones),
por lo general eliminan los síntomas y favorecen la curación.
La
anemia perniciosa que es provocada por la gastritis se trata con vitamina B12.
Se
deben suspender los medicamentos que se sabe son causantes de gastritis, como
la aspirina (ácido
acetilsalicílico) o los AINES (antiinflamatorios no esteroideos).
La
mayor parte de las gastritis mejoran rápidamente con el tratamiento. El
pronóstico depende de la causa subyacente. La mayor parte de las gastritis
crónicas son asintomáticas y no provocan enfermedad significativa.
Complicaciones
Las
complicaciones potenciales son la pérdida de sangre y un aumento del riesgo de cáncer gástrico.
ULCERA PEPTICA
Definición:
Lesión profunda de la mucosa gástrica y duodenal que llega hasta
la capa denominada muscularis mucosae comprometiéndola. Es desencadenada
generalmente por factores agresivos y defensivos de la mucosa gastroduodenal.
Una úlcera péptica es una herida bien definida, circular u oval,
causada porque el revestimiento del estómago o del duodeno ha sido lesionado o
erosionado por los ácidos gástricos o los jugos duodenales. Cuando la úlcera es
poco profunda recibe el nombre de erosión.
La pepsina es una enzima que trabaja junto con el ácido
clorhídrico producido por la mucosa gástrica para digerir los alimentos,
especialmente las proteínas. La úlcera péptica se desarrolla en el
revestimiento del tracto gastrointestinal expuesto al ácido y a las enzimas
digestivas (principalmente del estómago y del duodeno).
Los nombres de las úlceras identifican su localización anatómica
o las circunstancias en que se desarrollan.
La úlcera duodenal, el tipo más común de úlcera péptica, se
produce en el duodeno (los primeros centímetros de intestino delgado justo a
continuación del estómago).
Las úlceras gástricas,
que son las menos frecuentes, generalmente se sitúan en la parte alta de la
curvatura del estómago. Si se extirpa quirúrgicamente parte del estómago, se
pueden desarrollar úlceras marginales en el lugar en que el estómago remanente
ha vuelto a conectarse al intestino.
La repetida regurgitación de ácido procedente del estómago hacia
la parte baja del esófago puede causar inflamación (esofagitis) y úlceras
esofágicas. Las úlceras que aparecen como consecuencia del estrés derivado de
una enfermedad grave, quemaduras o traumatismos se denominan úlceras de estrés.
EPIDEMIOLOGÍA:
Anualmente se presentan 300 000 nuevos
casos. La edad de presentación está dada entre los 30 y 50 años, la úlcera
duodenal a los 30 años y la úlcera gástrica a los 50. La mortalidad es de 1 por
cada 100 000 habitantes.
Causas
Una úlcera se desarrolla cuando se alteran los mecanismos de
defensa que protegen del jugo gástrico al estómago o al duodeno (por ejemplo,
cuando cambia la producción de la cantidad de moco). No se conocen las causas
de tales alteraciones.
Prácticamente todas las personas producen ácido en el estómago,
pero sólo del 1 al 10 por ciento desarrolla úlceras. Distintas personas generan
diferentes cantidades de ácido en el estómago; el patrón de secreción de ácido
del mismo en cada persona tiende a persistir durante toda la vida.
De hecho, los lactantes pueden ser identificados como secretores
de tipo bajo, intermedio o alto. Los secretores de tipo alto tienen mayor
tendencia a desarrollar úlceras pépticas que los secretores de tipo bajo.
Sin embargo, las personas con una abundante secreción, por lo
general, nunca desarrollan úlceras y otras con secreción baja sí lo hacen.
Obviamente, están implicados otros factores además de la secreción ácida.
Muchas personas con úlcera duodenal tienen, además, bacterias
del tipo Helicobacter pylori en el estómago. En la actualidad, estas bacterias
están consideradas como la causa principal de la úlcera péptica.
El mecanismo por el cual estas bacterias contribuyen a la
formación de las úlceras se desconoce. Tal vez interfieran en las defensas
normales contra el ácido gástrico, o quizás produzcan toxinas que contribuyen
al desarrollo de las úlceras. Las úlceras duodenales casi nunca son cancerosas.
Las úlceras gástricas se diferencian
de las duodenales en que tienden a desarrollarse más tarde. Ciertos fármacos
(particularmente la aspirina, el ibuprofeno y otros antiinflamatorios no
esteroideos) provocan erosiones y úlceras en el estómago, especialmente en las
personas de edad avanzada. Dichas erosiones y úlceras tienden a curarse cuando
se interrumpe el tratamiento con fármacos.
La recurrencia es poco probable, a menos de
que se reinicie el mismo tratamiento. Algunas úlceras gástricas cancerosas
(malignas) también pueden dar la impresión de que se curan, lo que hace difícil
diferenciarlas de las no cancerosas (benignas), como las provocadas por
fármacos
Dada por factores agresivos y defensivos.
Puede ser por uno o más factores que rompen la homeostasis.
·
Factores Defensivos:
Impide que se forme una lesión donde pueda
ser destruido tejido gastroduodenal. Dentro de ellos tenemos:
·
Moco.
·
Bicarbonato.
·
Prostaglandinas.
·
Flujo sanguíneo.
·
Factores de reparación y regeneración
(saliva, factor epidérmico, vaciamiento gástrico).
·
·
Factores Agresivos:
Helicobacter pylori:
Este microorganismo causa
tanto daños anatómicos como funcionales. En el estómago afecta funcionalmente:
incremento de HCl, aumento de secreción de gastrina y aumento del vaciamiento
gástrico, y anatómicamente lesiona las células parietales
alterándolas dando como resultado una metaplasia intestinal.
En el duodeno desencadena funcionalmente:
disminución de bicarbonato, aumento de la acidez y acción motora
del duodeno, y anatómicamente: daño sobre
células intestinales e implantación de células foveolares en su lugar, esto
finalmente determinará en una metaplasia.
Es poco frecuente en jóvenes (puede llegar
al 20%). En pacientes mayores de 65 años se presenta en 60 – 75 %.
Helicobacter pylori posee factores que
favorecen su permanencia como lo es el poder de
adherencia que no permite que éste sea arrastrado por el tránsito gástrico.
Además secreta la enzima ureasa que transforma
la urea en amoniaco, esto forma un ambiente alcalino
que rodea a Helicobacter y le permite así vivir en el ambiente ácido en el cual
se encuentra. Además Helicobacter posee enzimas proteolíticas
que dañan el moco gástrico, esto hace que el ácido entre en contacto directo
con las células.
Existen algunos factores predisponentes:
personas del grupo sanguíneo
O tienen tendencia a úlcera duodenal y aquellas de grupo sanguíneo A tendencia
a úlcera gástrica.
Helicobacter pylori es más frecuente en
jóvenes, pero en ellos, es poca la frecuencia de úlcera péptica.
Además Helicobacter pylori origina
respuesta dual en el sistema inmunológico,
esto se reflejará en una gran producción de
citoquinas y elaboración de anticuerpos.
·
Ácido Clorhídrico y Pepsina:
No actúan en forma directa, el HCl en
realidad actúa sólo en situaciones en que la acidez es muy marcada. Una acidez
menor de 3,5 de pH dará
mayor probabilidad de
producir daño, a este pH el pepsinógeno es activado y transformado en pepsina
que finalmente produce daño.
·
AINEs:
·
Inhiben las prostaglandinas, esto trae más
tendencia a hacer úlcera pues disminuye el bicarbonato e inhibe la regeneración
y el flujo gástrico y duodenal.
·
Stress:
·
Aumenta la acidez.
·
Tabaco:
·
Inhibe las prostaglandinas, altera el
vaciamiento gástrico y disminuye la producción de óxido nítrico.
·
Café:
Está relacionado con las recurrencias más
que con las incidencias.
Frente a diversas situaciones el organismo
reacciona de maneras adecuadas. Ante la presencia de Helicobacter pylori el
organismo reacciona, y en la pared gástrica y duodenal se produce una inflamación y
el agente invasor es eliminado. Este proceso agudo
se da en días o semanas dando lugar a una Gastritis Aguda.
Si esto sigue en años puede dar lugar a
una Gastritis Atrófica. Si se sigue dando por más años y décadas esto va a la
cronicidad dando lugar a una Gastritis Crónica. Por décadas, de seguir esto
puede ir a una Úlcera Gástrica o a un Carcinoma Gástrico. En varios años se
puede llegar a dar un Linfoma Gástrico o una Linitis Gástrica.
Como la úlcera llega a la musculares
mucosae, cada vez que se presente lesión dejará una cicatriz visible. Una
úlcera benigna es una lesión de tipo redondeada u ovalada de bordes finos con
centro blanco y en algún lado con área eritematosa.
La úlcera maligna presenta bordes
infiltrados y elevados, son triangulares o estrellados, adoptando formas variadas.
Las úlceras duodenales en un 84% están a 2
cm de distancia del píloro. La úlcera gástrica se forma generalmente en la
unión del fondo gástrico y el antro, mayormente en curvatura mayor.
El corte histológico diferenciará una
úlcera aguda de una crónica. En la úlcera crónica se podrá evidenciar cuatro
capas: la primera, superficial, formada por tejido fibroso con células
sanguíneas blancas y rojas, la segunda, de necrosis fibrinoide, la tercera,
vascular granulomatosa, estos cambios suceden hasta a 5 cm de la lesión
ulcerosa, y cuarta, capa cicatrizal: tejido fibroso sin tejido elástico.
En una úlcera aguda estas dos últimas
capas no existen o pueden no existir.
SINTOMAS
GENERALES
La úlcera típica tiende a curarse y a recurrir. Los síntomas
pueden variar según la localización y la edad del individuo. Los niños y las
personas de edad avanzada pueden no presentar los síntomas habituales o incluso
ningún tipo de síntoma. En estas circunstancias, las úlceras se descubren sólo
cuando se desarrollan complicaciones.
Solamente alrededor de la mitad de los afectados con úlceras
duodenales presentan síntomas típicos: dolor, quemazón, corrosión, sensación de
vacío y hambre. El dolor tiende a aparecer cuando el estómago se encuentra
vacío. La úlcera generalmente no duele al despertarse, sino que el dolor se
desarrolla hacia media mañana.
El dolor es constante, de intensidad leve o moderada y se
localiza en un área definida, casi siempre justo debajo del esternón. La
ingesta de leche, alimentos o antiácidos generalmente lo alivia, pero suele
volver 2 o 3 horas después. Es frecuente el dolor que despierta a la persona a
la una o a las dos de la madrugada.
Con frecuencia aparece una o más veces al día a lo largo de un
período de una a varias semanas y luego puede desaparecer sin tratamiento. Sin
embargo, generalmente vuelve, a menudo dentro de los dos primeros años, y en ocasiones
después de varios años de no sufrir molestias. Es habitual que las personas
desarrollan patrones de dolor muy fijos y a menudo, por experiencia, saben
cuándo es probable la reaparición de la úlcera (con frecuencia en la primavera
y el otoño, y durante períodos de estrés).
Los síntomas de las úlceras gástricas a menudo no siguen los
mismos patrones que las úlceras duodenales, puesto que el comer puede
desencadenar o aumentar el dolor más que aliviarlo. Las úlceras gástricas son
más propensas a provocar hinchazón de la porción del estómago que se abre al
duodeno, lo que puede impedir que la comida salga del estómago adecuadamente.
Esto puede causar distensión del abdomen, náuseas o vómitos tras las comidas.
En la esofagitis o en las úlceras esofágicas, el afectado
generalmente siente dolor al tragar o al acostarse.
Cuando aparecen complicaciones de las úlceras pépticas, como la
hemorragia o la perforación, los síntomas se agravan.
Estará en relación a una úlcera complicada
o no complicada. La úlcera complicada puede ser con perforación, con
obstrucción, con penetración o con hemorragia
digestiva. Lo que manda en el diagnóstico de
la úlcera no complicada es el dolor abdominal.
Úlcera Péptica Complicada:
·
En una perforación hay un dolor agudo,
brusco, que se va a acompañar de un cuadro sistémico (fiebre,
escalofrío, etc.).
·
En una obstrucción se presentan náuseas,
vómitos biliosos,
estreñimiento.
·
En una penetración, no hay perforación,
por la relación de vecindad con el páncreas esto puede penetrarlo y dará un
dolor que puede hacer diagnóstico diferencial con una pancreatitis.
Un dolor así no siempre significa una pancreatitis.
·
Hemorragia digestiva: se presenta en
pacientes con úlcera péptica no sintomática en un 17 a 20 % y cuando ésta está
complicada. En pacientes con sintomatología intensa se presenta en un 17 %. El
otro 66 % se presenta en pacientes con sintomatología clásica.
·
·
Úlcera Péptica No Complicada:
Generalmente se presenta dolor epigástrico
el cual puede ser periódico,
episódico o crónico. Es muy común esta sintomatología en úlcera no complicada.
·
Periodicidad:
El dolor tiene un horario en pacientes con
úlcera cuando el estómago está vacío. El dolor de tipo ardor desaparece con la
ingesta de alimentos.
Aparentemente se incrementa el dolor en úlcera gástrica con la ingesta de
condimentos y exceso de comidas, se presenta generalmente a las 11 a.m. a 12
p.m., 4 – 6 p.m. o a veces a la 1 a.m. a 2 a.m. En la mañana al despertar no
hay dolor.
·
Episodios:
Aparece en primavera y en otoño con más
frecuencia, el paciente puede estar una semana o 1mes bien y otro no. El dolor
por más de un año en forma continua es una úlcera péptica complicada.
·
Cronicidad:
Puede darse por varios años, inclusive décadas.
Si no hay complicaciones y el dolor es
clásico el diagnóstico se hace con la historia clínica. El
interrogatorio da el 80% de diagnósticos en gastroenterología. Anteriormente se
hacía por radiografía de esófago, estómago y duodeno. El diagnóstico actual se
basa en endoscopía.
Toda úlcera debe biopsiarse, sobre todo si
es gástrica. Para la biopsia se toma como punto de referencia la parte central.
Es importante también el dopaje de
gastrina, en el Síndrome de Zollinger – Ellison aumenta el nivel de gastrina en
úlceras refractarias al tratamiento común y corriente. Se debe hacer en
pacientes menores de edad y en aquellos cuyas edades oscilan entre los 15 años,
en aquellos que tienen úlceras y endocrinopatías.
El objetivo es
aliviar los síntomas, eliminar el microorganismo y eliminar recidivas. El
aspecto quirúrgico es solo para las complicaciones. Es necesario el uso de
neutralizadores e inhibidores, permitir la regeneración del epitelio, atacar el stress emocional
y manejar el aspecto ambiental.
- Neutralizadores:
Tenemos a los antiácidos (hidróxido de aluminio,
hidróxido de magnesio) con un tratamiento que debe ser de 4 a 8 semanas. El
tratamiento con antiácido trabaja en función de
vaciamiento gástrico, en ayunas trabaja de 20’ a 30’, cada 4 horas si se usa 1
a 3 horas después de alimentos y al acostarse. Entre los efectos secundarios se
puede presentar el síndrome lecho alcalino y diarrea.
- Inhibidores de Receptores H2:
Disminuyen la acidez. Entre ellos tenemos
a Ranitidina (300 mg día), Nizatidina (300 mg), Famotidina (40 mg). El
tratamiento es efectivo tanto para úlcera duodenal como gástrica por 8 semanas
de tratamiento.
- Inhibidores de Bomba:
Omeprazol (120 mg/día), Pantoprazol (40
mg/día), Benzoprazol (30 mg/día) de 4 – 8 semanas.
- Inhibidores de Receptores Muscarínicos:
Tenemos Pirenzepina, entre los efectos
colaterales es más dañina en pacientes con glaucoma o
adenoma prostático. El Misoprostol evita la úlcera péptica.
- Tapizantes:
Entre ellos tenemos las sales de bismuto
15 cc una hora después de alimentos. Tener cuidado después pueden presentarse
deposiciones negruzcas. El tratamiento es de 4 – 8 semanas.
Se ha probado que todos los medicamentos
anteriormente mencionados tienen efectividad en el tratamiento de Helicobacter
pylori. Se debe controlar factores como el stress y
el tabaco.
No se ha probado que la dieta modifique la acidez.
- Tratamiento Quirúrgico:
Se puede realizar una gastrectomía
subtotal o una gastrectomía con vagotomía. El tratamiento quirúrgico es para
aquellos pacientes con complicaciones, también para aquellos pacientes que
hagan más de dos recidivas de hemorragia digestiva, aquellos que son
refractarios al tratamiento de úlcera, aquellos con obstrucción.
- Tratamiento Antibiótico:
No olvidar a Helicobacter pylori, es
necesario erradicarlo por completo hasta 1 año después de haber ingerido el
tratamiento médico.
Aclaramiento hasta un mes después del
tratamiento terapéutico. Es necesario el consumo de
dos antibióticos por un tiempo no
menor de 10 días. Se puede utilizar Claritromicina, Azitromicina, Tetraciclina,
Amoxicilina y Quinolonas, todo esto asociado a sales de bismuto e inhibidores
de bomba
Complicaciones
Muy
serias complicaciones pueden ocurrir por una ulcera gástrica, incluyendo
sangrado, perforación de la pared gástrica y obstrucción causada por alimentos
que tratan de pasar del estomago a los intestinos.
Carcinoma:
se ha observado una frecuencia levemente mayor de desarrollo de carcinoma en el
borde de las úlceras gástricas; esto no ocurre en las duodenales.
HEMORRAGIA DIGESTIVA
DEFINICIÓN
Es la pérdida de sangre causada por diversas enfermedades que afectan al tubo
digestivo desde la orofaringe al ligamento de Treitz. Por su volumen de pérdida
puede ser:
• Hemorragia digestiva leve (anemia crónica),
• Hemorragia digestiva moderada,
• Hemorragia digestiva masiva (pérdida de más del 30-40% del
volumen sanguíneo).
Puede presentarse como:
Hematemesis: Vómitos de sangre fresca no digerida por la secreción gástrica,
por Hemorragia entre Orofaringe y Treitz y puede acompañarse de Melena.
El carácter de la hemorragia depende:
- Del sitio de la hemorragia,
- De la rapidez de la hemorragia,
- De la velocidad del vaciamiento gástrico,
- Puede ser: Macroscópica y microscópica.
Melena: Expulsión de heces negras –sólo se necesitan 50-150 ml de sangrado para
producirla–. Color alquitranado de la hemorragia del tubo gastrointestinal se
debe a la producción de Hematina ácida por la acción del ácido clorhídrico
sobre la hemoglobina o la producción del sulfuro a partir del HEM. Por acción
del sulfuro de hidrógeno sobre el fierro de la Hb.
La melena sin hematemesis generalmente indica lesión distal del
píloro.
1. ETIOLOGÍA
1.1. Úlcera Péptica
|
50-75 % de casos.
La hemorragia por úlcera duodenal es 4 veces más frecuente que la úlcera
gástrica, pero ambas tienen la misma tendencia a la hemorragia.
La Hemorragia Masiva tiene una frecuencia del 10-15% y generalmente es
producida por horadación por el proceso inflamatorio de la arteria regional.
* Localización:
a) Bulbo duodenal.
b) Curvatura menor.
c) Zona prepilórica.
De ellas, la curvatura menor hace las hemorragias masivas más frecuentes,
pero la duodenal, en general, es la más frecuente.
La relación entre la localización de la úlcera y la gravedad de la hemorragia
se debe a la lesión de las arterias principales, de la curvatura menor, la
coronaria estomáquica, la pilórica y la
gastroduodenal.
* Mecanismo:
a) Fibrosis agudas con vasodilatación intensa de la lesión
por el avance en la destrucción ulcerosa. Habrá sangrado difuso.
b) Úlcera Angioterebrante: con lesión de arteria. Esta
lesión es más importante y tienen consecuencias más graves. Además se produce
la hemostasia espontánea que depende de la formación de un coágulo obstructor
en el lecho vascular.
Esto se favorece por la hipontensión, aumenta la
coagulabilidad sanguínea posthemorragia y hay disminución de la luz arterial
por retracción de la capa fibro-muscular y enrollamiento de la capa
endotelial.
|
1.2. Lesiones agudas de
la mucosa/gastritis
|
Estas lesiones pueden ser:
- Solitarias o múltiples (las más frecuentes).
- Comprometer toda la mucosa (necrosis hemorrágica).
- No llegan hasta la parte muscular de la mucosa; entonces no son
úlceras verdaderas.
- Localización más frecuente: cuerpo, fondo y curvatura mayor a
diferencia de las úlceras benignas, que se localizan en el antro y
curvatura menor.
Las úlceras de estrés:
Están dentro de este rubro y son lesiones gastroduodenales agudas, por
choque, septicemia postquirúrgica, traumáticas o quemaduras.
En este caso no aumenta el ácido clorhídrico o
secreción gástrica sino que disminuye el flujo sanguíneo esplácnico; entonces
se produce un daño isquémico de la mucosa gástrica superficial. Además, en
sepsis hay anomalías de coagulación, o por administración de:
- Corticoterapia prolongada.
- Antiinflamatorios no esteroideos.
- Alcohol: secretagogo gástrico.
|
1.3. Várices Esofágicas
|
Es la causa más común de hemorragias en pacientes
con cirrosis u obstrucción extrahepática de la vena
Porta (Trombosis de la vena Porta).
Características: Brusca y masiva. Es poco frecuente la pérdida de sangre
crónica.
Puede ser también por: hepatitis aguda o infiltración de grasa hepática.
Los factores que condicionan el sangrado son: aumento de la presión dentro
de la várice y las úlceras postesofagitis.
|
1.4. Hernia Hiatal
|
Puede acompañar hemorragias ocultas. Rara vez
hemorragia masiva.
Se produce por esofagitis péptica por reflujo.
|
1.5. Neoplasias
|
No son causas regulares; la hemorragia que se asocia
al cáncer gástrico es ocasionada por erosión de los vasos subyacentes por el
tumor. Suele ser; leve moderada.
Es masiva cuando erosiona un vaso grande y puede ser el síntoma principal
|
1.6. Desgarro de la
Mucosa Esofágica
|
Síndrome de Mallory-Weiss
Laceración de mucosa se produce en la zona de unión esofagástrica; entonces
habrán arcadas y vómitos no hemáticos. Seguidos de hematemesis.
|
1.7. Lesiones Vasculares
|
Síndrome de Rendu-Osler-Weber,
Angiomas, telangiectasias hemorrágicas.
|
1.8. Aneurismas Aórticos
Arterioescleróticos
|
Puede romperse al intestino delgado.
|
1.9. Discrasias
Sanguíneas Primarias
|
Vasculitis y trastornos del tejido conectivo.
|
1.10. Uremia
|
Asociada a hemorragia oculta crónica por afectación
difusa crónica de la mucusa del estómago e intestino delgado.
|
2. CUADRO CLÍNICO
|
-
|
En muchos casos pueden encontarse antecedentes de
sufrimiento digestivo crónico o diagnóstico casual previo.
|
-
|
En más o menos el 40% de los casos se observan
signos que preceden por días al episodio hemorrágico; el 60% de pacientes
sufren hemorragias sin síntomas, prodrómicos. En otro grupo no existen
antecedentes digestivos crónicos o previos a la hemorragia, ésta es la
primera manifestación de la enfermedad.
|
-
|
Los signos clínicos de exteriorización de la
hemorragia son:
Hematemesis y melena
Pero existe un tiempo intermedio entre la hemorragia endo-visceral y su
exteriorización según la gravedad, pudiendo ser silenciosa o presentarse
como una hipovolemia aguda.
|
-
|
La ingesta reciente de alcohol en grandes
cantidades o el uso de antiinflamatorios hace la sospecha de gastritis
erosiva. Si la ingesta de alcohol es crónica, la causa más probable serán
várices esofágicas.
La ingesta de aspirina nos da gastroduodenitis, úlcera péptica y
hemorragia.
|
-
|
Una historia previa de hemorragia digestiva con
historia familiar da sospecha de enfermedad intestinal o diátesis
hemorrágicas.
|
-
|
La presencia de arcadas previas seguidas de
hematemesis: síndrome de Mallory-Weiss.
|
-
|
Si existe dolor asociado localizado o
difuso:
*
|
Úlcera aguda o crónica de reflujo.
|
*
|
Tipo cólico: Diverticulitis, infecciones.
|
*
|
Sangrado indoloro: lo más frecuente asociado a
várices, enfermedad ulcerosa, angiodisplasia.
|
*
|
Dolor de inicio repentino, agudo,
desproporcionado con relación a la palpación abdominal:
Descartar perforacion visceral.
|
*
|
Dolor en cuadrante superior derecho con
hemorragia: Descartar úlceras y pensar en hemobilia postraumatismo que
ocaciona desgarro hepático.
|
|
-
|
Síntomas sistémicos:
Fiebre. Escalofríos que pueden asociarse a causa infla-matoria infecciosa.
Disminución de peso. Neoplasia.
|
* Examen Físico
- Componente anémico y de vasoconstricción reaccional, Palidez de piel
y mucosas.
- Palidez con tinte amarillento: Hemólisis e impregnación
bilirrubínica tisular.
- Déficit de perfusión cutánea: Frialdad distal. Retardo en el enrojecimiento
del lecho ungueal.
- Hiperactividad simpática: Sudoración fría.
- Trastornos circulatorios: Hipoperfusión encefálica: mareos, apnea,
vértigo, visión borrosa, zumbido de oídos.
* Magnitud de la Hemorragia
(El volumen sanguíneo total de un hombre promedio constituye aproximadamente
el 8% de su peso corporal total).
CLASE I:
Menos del 15% del volumen perdido: exploración normal.
CLASE II:
Pérdida sanguínea del 20- 25%. Pulso más de 100/ minuto.
Frecuencia respiratoria más de 25/m. Presión del pulso disminuida.
Paciente sediento y ansioso.
CLASE III:
Pérdida sanguínea del 30-35%. Pulso más de 120/m frecuencia respiratoria más
de 30/minuto.
Presión Sistólica disminuida, oliguria y confusión, mental.
CLASE IV:
Pérdida sanguínea del 40-50%. Pulso más de 140/minuto.
P.A.: Sistólica menos de 50 mmHg.
F.R.: más de 35/m.
Anuria, gran confusión mental, letargia y coma.
|
3. TRATAMIENTO DE LA
HEMORRAGIA DIGESTIVA ALTA
|
Es una emergencia Médico-Quirúrgica, de gran
importancia y frecuencia, cuya morbilidad y mortalidad están influenciadas
por un manejo oportuno, coherente, en el que necesariamente concurren varios
especialistas, en lo posible organizados en equipo.
Es evidente que el manejo en equipo y la identificación de los pacientes de
alto riesgo se convierten en las armas más importantes en el manejo actual de
esta patología.
FASE I: REANIMACIÓN
Esta fase consta de:
1.- Realización de la historia clínica escueta y completa.
2.- Medidas específicas de reanimación.
3.- Solicitud de exámenes auxiliares.
Estos actos se realizan
simultáneamente y tienen como objetivos:
Estabilizar hemodinámicamente al
paciente y definir los criterios pronósticos de
riesgo iniciales.
* El diagnóstico clínico se hace por la presencia de:
Hematemesis.
- Los procedimientos muy simples son de gran utilidad
diagnóstica:
- La instalación precoz de una sonda nasogástrica (SNG).
- Tacto rectal durante el curso del examen físico.
* Las medidas específicas de reanimación incluyen:
- Mantener una vía aérea permanente protegiéndola de la
aspiración, vómito o sangre mediante el lavado gástrico.
* La intubaciónen traqueal puede realizarse en el enfermo
con sangrado profuso y hematemesis repetida de gran volumen, en pacientes con
shock severo y alteración del sensorio y en aquellos que están con agitación
psicomotriz y hematemesis.
- El acceso a la circulación mediante una vía periférica
adecuada y/o una vía central. Esta última es necesaria en pacientes ancianos
con enfermedades cardiorespiratorias y en enfermos que ingresan en shock
hipovolémico establecido, pues no sólo permitirá la reposición del volumen
sanguíneo perdido sino también la monitorización de la presión venosa central
(PVC), esta vía central permitirá la administración racional de líquidos y el
diagnóstico precoz de resangrado intrahospitalario, ya que en el curso de un
episodio de resangrado la PVC baja 4 cm de agua o a cero en el curso de menos
de 4 horas.
- La administración de oxígeno deberá ser de uso rutinario
en ancianos y pacientes hemodinámicamente inestables con niveles de Hb
menores de 10 gr % y en aquéllos con enfermedad isquémica cardiaca conocida.
Además de lo mencionado se debe:
Colocar S.N.G. para verificar presencia o no de sangre y lavado previo a la
endoscopía de urgencia.
Sonda uretrovesical para monitorizar el volumen urinario, el cual debería
mantenerse en cifras mayores de 0.5 ml./Kg./h. Monitorizar funciones vitales.
* Los exámenes auxiliares tienen como objetivo verificar la
impresión general de sangrado significativo, monitorizar las complicaciones
potenciales e identificar las enfermedades concurrentes.
Se debe solicitar: Hb, Mcto., Hgrm. Grupo sanguíneo
y Rh, plaquetas, electrolitos, bioquímica hepática, gases arteriales y ECG,
en ancianos con enfermedad cardiores-piratoria conocida e inestabilidad
hemodinámica.
FASE II. ENDOSCOPIA DIAGNOSTICA
El valor de la endoscopía de urgencia ya ha sido establecido, con efectividad
diagnóstica está sobre 90%, especialmente si es realizada dentro de las 12
hrs de evidencia de sangrado.
La causa más frecuente de Hemorragia Digestiva alta con variaciones
porcentuales según cual sea la población examinada son: Lesión aguda de
mucosa gástrica (L.A.M.G.), úlcera péptica (Duodenal-Gástrica) y várices
esofágicas, que representan alrededor del 80% de las causas de este síndrome;
son causas menos frecuentes: Cáncer gástrico, síndrome de Mallory-Weiss,
Esofagitis, etc.
Este examen permite la determinación de signos endoscópicos de valor pronóstico
aplicados a pacientes con úlcera y L.A.M.G. y también en el síndrome de
Mallory-Weiss, lesiones tumorales y vasculares.
La tasa de recidiva o hemorragia persistente es muy
alta, aproximadamente 30% en pacientes con Forrest I y IIa, menores del 10%
en Forrest IIb y nula en el Forrest II. Si el paciente no ha recibido
tratamiento endoscópico alrededor del 30% de pacientes con sangrado activo y
vaso visible requieren cirugía de emergencia.
FASE III. TERAPEUTICA MÉDICA Y ENDOSCOPICA
Los bloqueadores H2 son los fármacos de elección en el tratamiento de H.D.A.
por úlcera péptica, aunque no todos los trabajos indican que éstos controlan
el sangrado agudo o resan-grado.
La terapéutica no endoscópica de las várices esofágicas sangrantes incluye:
el balón de Sengstaken-Blackemore modificado, vasopresina y nitroglicerina,
somatostatina (que disminuye la PA) y metoclopramida que aumenta la presión
del esfínter esofágico inferior, por tales motivos, actualmente estos
tratamientos son cuestionados.
Debido a que el mayor porcentaje de resangrado hospitalario ocurre dentro de
las 48 hrs, la supresión de la vía oral debería mantenerse por ese lapso, lo
que permitiría además la realización de cualquier procedimiento endoscópico
terapéutico.
La escleroterapia es un procedimiento perfectamente establecido en el
tratamiento de la várices esofágicas sangrantes cuya efectividad en controlar
el sangrado efectivo varía entre el 74 a 100%.
FASE IV. TRATAMIENTO QUIRURGICO
El momento de la indicación y la técnica a realizar son los pilares
principales de una desición correcta. Las técnicas a realizar serán de
acuerdo a la experiencia del cirujano y el riesgo quirúrgico del enfermo.
Tales como: Vagotomía troncular piloroplastía, es más rápida y menos
traumática, elimina factor vagal, baja mortalidad postoperatoria, pero alto
índice de recidiva del sangrado
Vagotomía más Gastrectomía 4/5 elimina todo el factor sangrante, usada en
fracaso de otras técnicas.
Gastrectomía total: en casos especiales. Estado general del paciente, edad,
obesidad, repetición de sangrado indican la técnica a usar.
En Úlcera Duodenal la Vagotomía más piloroplastía y sutura de la úlcera es lo
más adecuado.
En Úlcera Gástrica, Gastrectomía y Sutura de la Úlcera: Gastrectomía subtotal
Bilroht I, resección en cuña de úlcera
Várices esofágicas: sonda de Sengstaken o de Linton.
Técnica de desconección portoacigos o Tanner modificada.
|
4. CRITERIOS CLÍNICOS DE
ALTO RIESGO
|
1.- Edad: 60 años
2.- Enfermedades concurrentes importantes:
- Hospitalizaciones frecuentes.
- Hematemesis repetidas.
- Melena frecuente.
- Dolor abdominal.
- Hematoquezia
- Cambios ortostáticos de inicio rápido.
3.- Palidez
- Hipotensión sistólica menor de 100 mm
Hg.
- Hipotensión ortostática: caída de la
presión sistólica mayor de 20 mm Hg.
- Frecuencia cardiaca: taquicardia mayor
de 100/m.
- Sangre roja rutilante por S.N.G.
4.- Transfusiones (Unidades)
- Primeras 24 hrs (4 u )
- Con 2 episodios de resangrados
- Transfusión de un total de 6 a 8
unidades
* Signos Endoscópicos de Valor Pronóstico
FORREST I:
Presencia de sangrado activo.
Ia: Sangrado en
chorro.
Ib: Sangrado en
sábana.
FORREST II:
Estigmas recientes o sangrado
reciente.
IIa: Vaso
visible no sangrante.
IIb: Signos
indirectos: manchas planas, rojas o negruzcas, sobre el fondo
ulceroso o coágulo oscuro adherido.
FORREST III:
Ausencia de signos hemorrágicos
sobre la lesión.
|
5. PROCEDIMIENTOS
ENDOSCÓPICOS EN HEMORRAGIA DIGESTIVA ALTA
|
* Métodos Endoscópicos:
1.- Métodos que requieren contacto con
el tejido:
a) Técnicas de
inyección endoscópica,
b)
Electrocoagulación,
c) Sonda
térmica,
d) Clips
ligaduras.
2.- Métodos que no requieren contacto
con los tejidos:
a)
Fotocoagulación con láser,
b)
Electrohidrotermosonda,
c) Técnicas de
pulverización endoscópica.
* Técnica de Inyección Endoscópica
Escleroterapia: Todo los agentes esclerosantes son químicos con fuertes
propiedades irritantes del tejido. La concentración ideal del esclerosante ha
sido determinada tanto por su seguridad como por su eficacia. Los agentes
esclerosantes pueden ser divididos entre derivados de ácidos grasos:
Ethanolamina y agentes sintéticos: Polidocanol.
Electrocoagulacion
Emplea una corriente de alta frecuencia que fluye a través del electrodo
activo aplicado a la lesión sangrante. La corriente se convierte en calor
provocando coagulación debido a la alta densidad de energía en el punto de
contacto entre el electrodo y el tejido. La corriente vuelve después a través
de una placa, estableciéndose una amplia área de contacto con el paciente.
La electrocoagulación bipolar endoscópica emplea dos electrodos activos que
se aplican el uno cerca del otro.
Sonda térmica: La hemostasia más efectiva y la menor lesión se
obtienen mediante aplicaciones múltiples de un segundo de 150 a 160 ºC. Esta
modalidad termoterapéutica consigue hemostasia en un 80-90% de
pacientes.
|
10.2.
HEMORRAGIA DIGESTIVA BAJA
Es el sangrado digestivo proveniente por debajo del ángulo de Treitz, se
manifiesta por melenas, enterorragia y rectorragia, se dice que en el sangrado
digestivo inferior la enterorragia es predominante sobre los casos de melena
(color rojo vinoso, grosella).
Hay que hacer descarte de hemorragia, una sonda nasogástrica que obtiene bilis
clara en la succión descarta sangrado digestivo alto, pudiendo haber un 15% de
margen de error.
La hemorragias digestivas masivas bajas son menos frecuentes que las altas,
generalmente son de tipo crónico e intermitente, pero cuando se presentan son
de difícil diagnóstico.
Para el diagnóstico de hemorragia digestiva masiva baja hay que tener los
mismos criterios usados en el diagnóstico de hemorragia digestiva alta.
No hay datos exactos en cuanto a frecuencia e incidencias; reportan en las
estadísticas hemorragia por enfermedad diverticular como la causa más frecuente
de sangrado. Cuando se sospecha de hemorragia digestiva baja hay que hacer el
diagnóstico preciso del sitio de sangrado para poder realizar una técnica
adecuada.
Historia u examen clínico bien realizado, la sonda nasogástrica descarta el
sangrado alto.
Estudio endoscópico, proctoscopía en rectorragias, colonoscopía con
fibroscopía.
Gammagrafía, usando tecnesio 99 inyectado por vía endove-nosa, se obtienen
estudios gammagráficos computarizados determinándose el sitio del sangrado, da
resultados positivos hasta con sangrados de 1 ml por minuto, de mucha ayuda
para determinar el punto de sangrado en intestino delgado y colon derecho.
Arteriografía: usando la arteria mesentérica superior, también da diagnóstico de
localización, pero se necesita de radiólogos expertos.
Estudio de Rx, usando para confirmar un posible dignóstico después del cese del
sangrado; divertículos intusucepción.
1. CAUSAS DE SANGRADO
Enfermedad diverticular del colon, pueden sangrar masivamente, son pacientes
mayores de 60 años, pérdida de sangre oscura o rectorragia, se hace diagnóstico
con colonoscopía. Tratamiento: monitorización y colectomía izquierda.
Cáncer de colon, son raros los casos de sangrado masivo del colon
izquierdo.
Tratamiento: hemicolectomía.
Malformaciones arteriovenosas, lesiones angiodisplásicas o tumores vasculares,
pueden sangrar profusamente, generalmente localizados en el colon derecho, en
personas mayores de 60 años la colonoscopía y radiografía de colon nos dan
diagnóstico.
La arteriografía da mayor utilidad en el
colon derecho y en el divertículo de Meckel en personas jóvenes; usar tecnesio
99 para confirmar el diagnóstico (Gammagrafía). Pólipos del colon son
frecuentes en niños y la colitis ulcerosa puede sangrar.
En úlcera tífica sangrante, en pacientes portadores de tifoidea, jóvenes con
úlcera tífica sangrante, con varias úlceras, incluso en el ciego y colon
ascendente, se debe hacer hemicolectomía derecha y parte del ileon terminal con
anastomosis ileocólica.
En
Fístula Aortointestinal, con sangrado masivo en pacientes que tienen el
antecedente de haber sido operados con injertos sintéticos en la aorta
abdominal. Es un cuadro grave.
El procedimiento de diagnóstico y tratamiento médico general es similar al
utilizado para hemorragias digestivas altas.
* La Hemorragia Mayor
Pacientes, que requieren transfusión sanguínea de 4 unida-des (500 ml) o más
dentro de las 24 horas son tributarios de cirugía.
Sitio más común de sangrado, debido a angiodisplasia, es cecal, referido por
mucho autores; para justificar una empírica hemicolectomía derecha que controla
la hemorragia. En la mesa de operaciones: Lavado del intestino y colonoscopía
intra- operatoria, puede ayudar a identificar el lugar preciso del sangrado si
la condición del paciente es estable, con un tubo por cecostomía o en la base
del apéndice removiéndo ésta o administrar a través de éste solución salina
tibia, para limpiar el colon (aspirar con sumo cuidado ) luego colonoscopía por
vía anal hasta identificar el punto de sangrado y así realizar una colectomía
segmentaria apropiada.
HEMORROIDES
Las hemorroides (del griego αιμα aima: ‘sangre’ y ρειν rein: ‘fluir’) son varices o inflamaciones de las venas en el recto y el ano.
Popularmente también se les conoce con el nombre de almorranas.
Normalmente
son tres los cojinetes, localizados en la pared lateral izquierda, pared
lateral derecha y en posición media posterior y funcionan en el mecanismo de
continencia de las heces.
El
principal síntoma de las hemorroides es el dolor alrededor del ano y sangre roja
brillante en las heces,
en el papel higiénico o en el inodoro (retrete).
Otras causas de sangrado anal o rectal incluyen un cáncer colorrectal o anal. El tratamiento suele incluir baños
tibios y cremas locales. Las hemorroides complicadas pueden requerir cirugía y
otros tratamientos. La cirugía puede ser practicada por médicos especialistas
en coloproctología.
Clasificación
Las
hemorroides patológicas se dividen en internas, si se encuentran por arriba de
la línea pectínea o dentada del conducto anal, y externas las que se encuentran
distales o por abajo de la línea dentada. Las hemorroides internas se
clasifican en cuatro grados.
·
Grado I: En el primero de ellos, la
hemorroide se localiza en el tejido submucoso sobre la línea dentada. Puede
defecar sangre roja viva. Se considera que es la más frecuente.
·
Grado II: En el segundo grado,
sobresalen al defecar pero se reintroducen espontáneamente, con el cese del
esfuerzo.
·
Grado III: En las de tercer grado salen
al defecar, y el paciente debe reintroducirlas manualmente.
·
Grado IV: En las del cuarto grado, las
hemorroides son irreductibles y están siempre prolapsadas.
Las
hemorroides también pueden trombosarse. Las hemorroides internas se originan desde el
plexo hemorroidal superior y están cubiertas por mucosa proximal a la línea
dentada. Pueden presentar rectorragia, protrusión, quemazón, prurito, dolor y
descarga mucosa.
Etiología
Algunas
causas que predisponen a padecer hemorroides:
·
obesidad, por aumento de la presión abdominal
sobre el piso pélvico;
·
estreñimiento que, al forzar el paso de las heces,
comprime las venas hemorroidales;
·
diarrea, que puede producir irritación;
·
factores ocupacionales,
estar de pie o sentado durante mucho tiempo seguido, ejemplos: conserjes,
botones, ejecutivos, choferes, pilotos, intérpretes,ingresadores de muestras,
taxistas, programadores, oficinistas;
·
factores nutricionales.
·
embarazo, sobre todo en las últimas semanas;
·
Cuadro clínico
Las
molestias más comunes que causan las hemorroides son fáciles de sentir:
sensación de ardor en el recto, comezón, humedad anal constante, dolor,
sangrado al evacuar (aunque no siempre sangra), manchado de la ropa interior, y
sensación de salida de alguna protuberancia por el recto.
No
tan comunes y casi siempre cuándo hay prolapso mucoso rectal son mal olor,
incontinencia gaseosa y en los casos más extremos puede presentarse
incontinencia total. También cabe destacar que algunos pacientes sufren
síntomas correspondientes a hemorroides de mayor grado que las que ellos
padecen.
Rectorragia y melenas
La
causa más frecuente de la rectorragia (sangrado
por el ano) es por sangrado hemorroidal. También puede ser originado por
fisuras, rectitis y lo más
grave, por pólipos y/o tumores del recto y colon. Por esta razón, ante un
sangrado, ya sea reciente o bien crónico, debe efectuarse siempre un estudio
endoscópico (rectoscopia o colonoscopia) para que, en el caso de que
exista un tumor, pueda ser diagnosticado por el cirujano proctólogo y
aplicar cuanto antes el tratamiento oportuno.
De
igual manera, la causa más frecuente de una rectorragia son las hemorroides.
Una rectorragia produce sangrado relativamente pequeño; a menudo apenas manchan
el papel higiénico (o papel de baño). Sin embargo, si la rectorragia es de una
cantidad de moderada a grave, hay que buscar inmediatamente atención médica.
A
veces, el sangrado en el tubo digestivo no se manifiesta por sangre roja en las
heces, sino por sangre negra y pegajosa (melena). Sin embargo, algunas comidas (calamares en su tinta, espinacas) o medicamentos (hierro, bismuto) pueden causar heces negras. Si se observan heces negras de
causa desconocida, se debe consultar inmediatamente a un médico.
Las
melenas son la evacuación rectal de material negro y fétido, el resultado de la
degradación bacteriana de la hemoglobina de
sangre estancada en la luz intestinal. En pacientes con tránsito colónico
lento, un sangrado a nivel del colon proximal puede presentarse como melena.
Diagnóstico
El
diagnóstico se realiza mediante un examen clínico del recto y del ano.
Para descartar la posibilidad de un cáncer se
recomienda practicar un examen radiográfico con enema opaco y,
posiblemente, una sigmoidoscopia.
De
todas formas, ante un cuadro de hemorroides se pueden observar pequeñas
pérdidas de sangre, mientras que ante un cáncer las hemorragias suelen ser más abundantes,
persistentes y, por lo general se presentan asociadas con cambios en el hábito
intestinal.
Endoscopia
La
endoscopia es utilizada principalmente para ver y filmar el interior de las
cavidades corporales y realizar algunos procedimientos sin necesidad de
recurrir a la cirugía. Existen diferentes tipos de endoscopia, y la anoscopia
es uno de ellos.
La rectoscopia es una observación instrumental del recto y ano, por medio
de la cual se puede visualizar el estado interno de los mismos. De esta manera
se puede ver el origen del sangrado, la causa de la molestia y en muchas
ocasiones, se puede tomar una biopsia y
aclarar el diagnóstico.
La colonoscopia es un estudio
instrumental, mediante una preparación de purga y
lavados previos, con el colonoscopio,
el cual permite, bajo anestesia y lubricante y distensión moderada no dolorosa,
con aire, ver todo el aparato digestivo inferior.
En ellas puede
observarse el origen del sangrado, tomar fotografías, reconocer tumoraciones y ulceraciones, diagnosticar formaciones
diverticulares, observar su estado patológico, lo mismo que estenosis y
un reconocimiento rápido de las tumoraciones benignas (divertículos) y malignas (cánceres), etc.
Hoy
en día las técnicas han cambiado mucho. Existen analgésicos excelentes para el
manejo de las molestias pre-examen y post-operatorias. El paciente debe ser
atendido por un cirujano colorrectal, quien tiene los conocimientos más
actualizados respecto a dichas enfermedades.
Prevención de las hemorroides
Hacer
ejercicio por lo menos tres veces a la semana durante media hora (caminar o
correr) con el fin de mejorar la circulación general.
·
Bajar de peso, ya que la obesidad aumenta
la presión abdominal sobre el piso pélvico.
·
Evitar el sedentarismo. No estar largas
horas sentado o de pie: cada tanto se debe caminar y moverse.
·
El consumo regular de castaño de Indias favorece el fortalecimiento de los
vasos sanguíneos y evita la inflamación de las hemorroides.
·
Tratamiento no quirúrgico de las
hemorroides
Mantener
una buena higiene anal y evitar rascar o frotar las hemorroides, para evitar
lastimarlas y prevenir las infecciones.
·
Evitar comidas muy sazonadas, picantes
y grasas, así como el consumo de alcohol.
·
Evitar esfuerzos al defecar.
·
Reducir el tiempo de defecación (no
estar sentado en el inodoro más de 5 minutos).
·
No utilizar papel higiénico (ni
siquiera el suave); sí se puede utilizar para secar el ano después del lavado
con agua.
·
Lavar el ano con agua fría o tibia
(puede ser en el bidé, o derramando agua de una jarra).
·
Baños de asiento de 15 minutos, con
agua tibia (no caliente ni hirviendo), 2 o 3 veces al día, después de defecar.
Puede hacerse en una palangana o jofaina. No agregar al agua aromatizantes,
champú de ducha, jabón, etc. Después de cada baño de asiento, lavar (en el bidé o
con agua limpia) la piel alrededor del ano.
·
Aplicar hielo (no directamente sobre la
mucosa del ano, sino cubierto con una tela) durante no más de 20 minutos, 2 o 3
veces al día. Eso disminuye la cantidad de sangre en el área, lo que produce la
disminución del tamaño de las hemorroides.
·
Aplicar vinagre de manzana con un
algodón dos o tres veces al día.
Con
estas medidas, el dolor y la hinchazón de la mayoría de las hemorroides
sintomáticas disminuirán en un plazo de dos a siete días, y el bulto duro
debería remitir en entre cuatro y seis semanas.
Alimentos recomendados
Se
recomiendan todos aquellos alimentos que tengan fibra:
·
la tortilla integral (hecha con harina
integral)
Esto
ayudará a reblandecer la materia fecal y hacer más fácil su expulsión
Además
es recomendable tomar mucha agua (preferiblemente el agua provista en el hogar,
llamada «agua del caño», «agua de la canilla o grifo» o «agua del tubo»). Si el
agua de la casa no es potable, se debe hervir o purificar previamente. Si se
toma agua mineral (que de por sí no es recomendable debido a su alto contenido
en sodio), no debe ser demasiado carbonatada
Alimentos no recomendados
Las
comidas irritantes y los condimentos:
·
el tomate
·
el alcohol en
todas sus formasTodas las frutas no maduras.
Otros tratamientos no quirúrgicos]
Tratamiento quirúrgico de las
hemorroides ·
El
tratamiento quirúrgico se debe realizar siempre que el mejoramiento de hábitos
y tratamiento médico no sean suficientes o cuando ya existe inicio de las
complicaciones y generalmente para hemorroides de tercero y cuarto grado o
incluso las de segundo grado que no respondieron a otras alternativas no
quirúrgicas de manejo.
La hemorroidectomía
es la cirugía empleada para quitar las venas que se
han hinchado o dilatado alrededor del ano.
Para
la intervención de hemorroides el paciente se puede someter a anestesia general
o bien a una local (anestesia local o anestesia espinal) con sedación. Las
venas dilatadas (hemorroides) se quitan y se deja en la zona un paquete de
gasas estériles para disminuir la hemorragia.
Existen
varios tipos de procedimientos quirúrgicos para el tratamiento de las
hemorroides, que son:
1) una es la técnica abierta, cuando se realiza resección o
extirpación de las hemorroides mediante un bisturí eléctrico y se deja la
herida abierta para permitir que cicatrice por segunda intención;
2) la otra es la técnica cerrada, donde se retira el tejido
hemorroidal y la mucosa del conducto anal afectada y los bordes de la herida se
afrontan nuevamente para dejarla cerrada.
Otras
técnicas son el empleo de engrapadoras, que se introducen por el ano y
engrapan y cortan el tejido redundante, realizando una hemorroidopexia.
El
tratamiento más novedoso consiste en la hemorroidectomía con láser, que permite
la operación con anestesia local o zonal y el paciente puede retomar la vida
normal en uno o dos días.
Aunque
esta técnica no ha demostrado una clara ventaja con las técnicas tradicionales
sí se incrementa el costo de la cirugía, ya que se requieren equipos e
intrumentales especializados.
Durante
la convalecencia el paciente puede experimentar un fuerte dolor después de la
cirugía cuando contrae o relaja el ano, por lo que deben administrarse
analgésicos. Para evitar el uso de papel sobre el ano, deben usarse lavados en
bidé después de la defecación. Además, los baños templados servirán para
disminuir las contracciones dolorosas del ano, y pueden calmar el picor y la
quemazón de la zona. Se puede esperar una completa recuperación en dos semanas.
La analgesia intratecal
ha demostrado una reducción significativa del dolor en el paciente después de
la operación en la primeras 24 horas.
Tratamiento quirúrgico mínimamente invasivo
El
tratamiento quirúrgico mínimamente invasivo va dirigido principalmente a
pacientes con grado I y II, aunque aplican en algunos casos de grado III y IV.
Los pacientes pueden manejarse de forma ambulatoria, es decir, sin necesidad de
internamiento hospitalario.
Su
objetivo es extirpar o destruir las hemorroides, la fibrosis secundaria al
proceso de cicatrización ayuda a dar firmeza a los tejidos, previniendo un
nuevo prolapso. Sus complicaciones son poco frecuentes y mínimas.
Los
tratamientos habituales son:
·
Ligadura con
bandas hemorroidales (banding): se coloca una banda de goma alrededor de la base de las
hemorroides, que corta la circulación y la hemorroide sufre necrosis. Este
método ha sido hasta ahora el más efectivo entre los tratamientos de mínima
invasión.
·
·
Fotocoagulación
con rayos infrarrojos: utiliza
aparatos especiales para quemar las hemorroides.
·
·
Fotocoagulación
con láser: utiliza aparatos
especiales para quemar las hemorroides.
·
Escleroterapia: se inyecta una substancia química que produce degeneración
del tejido hemorroidal.
·
·
·
Crioterapia: congelación.
·
·
Procedimiento
para prolapso y hemorroides (PPH): es
una técnica de reciente aplicación donde, por medio de grapas, se reposiciona
el tejido mucoso y se disminuye el flujo sanguíneo a las hemorroides.
Inflamación aguda del hígado. Puede ser producida por una
infección, habitualmente viral, por sustancias tóxicas o por fármacos. La
sustancia tóxica que más daña el hígado es el alcohol: la ingestión excesiva
aguda produce una hepatitis aguda, y la ingestión excesiva crónica produce en
un primer momento un hígado graso, más adelante una hepatitis crónica y, por
último, una cirrosis alcohólica.
Los fármacos de eliminación o de metabolismo hepático
pueden dañar los mecanismos bioquímicos de los hepatocitos —células hepáticas—
originando una hepatitis aguda farmacológica y más adelante una hepatitis
crónica similar a la de los tóxicos. Existen diferentes tipos de hepatitis :
-Hepatitis Virales:
Los virus que infectan el hígado son de varios tipos. Algunos de ellos inducen
(no en todos los pacientes) inmunidad para toda la vida, pero sólo para ese
tipo de virus.
-Hepatitis A Se transmite por vía digestiva (manos, alimentos, agua o
excreciones contaminadas). Sus brotes se suelen producir en comedores públicos,
en especial durante la infancia.
En algunos países (por ejemplo, en América Central) es
endémica: la padece toda la población (que por tanto está inmunizada a partir
de la infección aguda) y el visitante corre grave riesgo de contraer la
enfermedad. Los individuos con hepatitis A pueden contagiar la enfermedad a
otras personas hasta dos semanas antes de que aparezcan los síntomas.
Además de las
manifestaciones generales propias de una hepatitis, como náuseas, fatiga e
ictericia, la hepatitis A puede cursar también con diarrea. No existe un
tratamiento efectivo frente a la hepatitis A. La mayoría de los enfermos se
recuperan de la enfermedad sin secuelas, aunque algunos pocos casos pueden
requerir un transplante hepático.
-Hepatitis B: Se transmite por contacto sexual y por vía placentaria
(de la madre al feto). También se transmite por sangre contaminada con el virus
de la hepatitis (Hepadnavirus) o productos que han estado en contacto con ella:
transfusiones con sangre no analizada (en la mayoría de los países es
obligatorio comprobar la ausencia del virus en la sangre), jeringas y agujas no
estériles (debe usarse material desechable), navajas de afeitar o rasurar,
cepillos de dientes, y material odontológico o quirúrgico no estéril.
El virus se halla en casi todos los fluidos corporales de
las personas infectadas: saliva, lágrimas, semen, leche, líquido sinovial, etc.
Todos estos líquidos podrían llegar a ser infecciosos aunque mucho menos que el
suero sanguíneo; así, la saliva podría ser una vía de transmisión del virus de
la hepatitis B, aunque de escasa eficacia.
-Hepatitis C:El
virus de la hepatitis C fue identificado en la década de 1980. Su vía de
transmisión es igual que la de la hepatitis B y hasta que fueron descubiertos
sus anticuerpos no fue posible detectar el virus en la sangre, por lo que su
principal mecanismo de contagio fue a través de transfusiones de sangre. Hoy en
día todas las bolsas de sangre se comprueban para rechazar las que están
infectadas por hepatitis C.
Algunos casos de hepatitis C se resuelven espontáneamente,
pero el 80-85% de los casos progresan a una hepatitis crónica, que en muchos
casos no cursa con síntomas por lo que la infección pasa inadvertida y sólo es
detectada en un análisis de rutina
.
-Otras hepatitis: El virus de la
hepatitis E se encuentra en las heces y se transmite por vía digestiva, a
través del agua o alimentos contaminados, como la hepatitis A, pero, a
diferencia de ésta, no causa epidemias. El virus de la hepatitis G también ha
sido identificado y en la actualidad se están realizando investigaciones sobre
esta hepatitis
CIRROSIS HEPATICA
Las
consecuencias de la cirrosis hepática sobre la salud del individuo dependen
fundamentalmente del grado de funcionalidad que el hígado pueda conservar a
pesar de la alteración histológica.
La anormalidad principal de
la cirrosis hepática es la presencia de fibrosis,
que consiste en el depósito de fibras de colágeno en
el hígado, pero para que se pueda hacer el diagnóstico anatomopatológico de cirrosis, este
acúmulo de fibras ha de delimitar nódulos, es decir, ha de aislar áreas de
tejido hepático, alterando la arquitectura del órgano y dificultando la
relación entre los hepatocitos y los finos vasos sanguíneos a través de los
cuales ejercen su función de síntesis y
depuración y a través de los cuales se nutren.
De modo esquemático, la
fibrosis forma algo parecido a una red tridimensional dentro del hígado, en la
que las cuerdas de la red serían la fibrosis y las áreas que quedan entre las
mismas los nódulos de células que regeneran dentro del mismo.
Esta alteración se denomina nódulo de regeneración y
es la característica que permite establecer el diagnóstico de cirrosis. Existen
otras alteraciones hepáticas que se acompañan de fibrosis, que no se consideran
cirrosis al no cumplir la condición de formar nódulos de regeneración.
Las principales causas de
cirrosis en los países desarrollados son:
·
El consumo excesivo de alcohol (Cirrosis
hepática de Laennec,cirrosis
alcohólica,etílica o enólica)
·
La hepatitis crónica por virus C (cirrosis
por virus C)
·
Otras: hepatitis autoinmune. Toxicidad hepática
por fármacos u otros químicos hepatotóxicos. Existen otras causas mucho más
raras y algunas específicas de la infancia que producen cirrosis precoz en
niños o adolescentes.
·
Todas las enfermedades
anteriormente citadas habitualmente necesitan años de evolución para llegar a
producir cirrosis. Además, en muchos casos, el consumo excesivo de alcohol o la
hepatitis crónica por virus C no llegan a producir nunca cirrosis y el paciente
fallece por un motivo independiente de la enfermedad hepática.
De forma similar a lo que
acontece en otros tejidos, la inflamación hepática es
el proceso básico por el que el hígado responde al daño, cualquiera que sea
éste. Mediante este proceso, el tejido hepático es capaz de reconocer el daño y
si es posible repararlo. Si la reparación no es posible, entonces destruirá el
tejido dañado. En condiciones normales, este tipo de respuesta restaura la
estructura y la función originales y mantiene la homeostasis tisular,
pero a veces la lesión es demasiado intensa o persistente, y el propio proceso
inflamatorio compromete la integridad estructural a través de procesos como
la fibrosis,
con posterior esclerosis, ya que se reemplazan las estructuras dañadas por
tejido anormal fibrótico.
Los diferentes agentes etiológicos de las
enfermedades hepáticas crónicas mencionados en el anterior apartado pueden
causar daño tisular, inflamación ynecrosis hepatocitaria,
pero el tipo de reparación celular que predomine (regeneración o fibrosis) determinará
que el tejido hepático se recupere, o bien que la fibrosis progrese y esta
regeneración tisular anormal conduzca a la cirrosis.
El predominio de un tipo u
otro de respuesta depende tanto de las características y persistencia del
agente lesivo, como de las características del individuo.
Hepatocarcinoma (especimen de necropsia).
En la evolución de la
enfermedad, podemos distinguir dos fases: cirrosis compensada y descompensada.
Esta diferenciación tiene en cuenta que los pacientes hayan o no desarrollado
las complicaciones propias de la enfermedad.
Mientras se encuentre
compensada, los pacientes pueden no presentar ningún síntoma, y esta fase puede
vivir años. En esta fase hay un importante número de pacientes que todavía no
han sido diagnosticados. Asimismo, los pacientes con cirrosis compensada tienen
una supervivencia parecida a la de la población general.
Esto es así porque en condiciones normales el
organismo no requiere de todo el "potencial" que el hígado tiene. Se
puede tener el 100% del hígado afectado y no tener ningún tipo de
sintomatología, detectando en todo caso un aumento de las transaminasas en un
análisis de sangre.
Las complicaciones que
definen la cirrosis descompensada son:
·
·
Síndrome hepatorrenal:
insuficiencia renal prerrenal funcional y reversible sin que exista alteración
de la estructura renal. Se produce debido a una intensa vasoconstricción renal
que conduce a una insuficiencia renal que se establece en el plazo de días o
semanas, de forma muy agresiva y que tiene un pronóstico fatal a corto plazo,
en la mayoría de los casos en semanas (síndrome hepatorenal tipo I) o de forma
más insidiosa, con un pronóstico ligeramente mejor y una supervivencia media de
alrededor de seis meses (síndrome hepatorenal tipo II)
·
·
Encefalopatía hepática: deterioro
de la función neurológica, habitualmente episódico y reversible, relacionado
con el paso desde la circulación portal sustancias
no depuradas por el hígado a la circulación general.
La cirrosis descompensada,
sin embargo, predice habitualmente una importante disminución de la
supervivencia, y un mal pronóstico a corto plazo.
En el desarrollo de estas
complicaciones intervienen básicamente dos factores patogénicos:
Además de las
complicaciones descritas, pueden aparecer otras muchas, entre las cuales
destaca el riesgo aumentado que tienen los pacientes con cirrosis hepática de
desarrollar un hepatocarcinoma
En muchos casos, el
diagnóstico de la cirrosis es casual, puesto que como se ha dicho, en la fase
compensada de la enfermedad sus manifestaciones pueden ser poco aparentes,
presentando síntomas vagos o inespecíficos como dispepsia, astenia o hiperpirexia.
Así, puede detectarse ante la existencia
de hepatomegalia en una exploración física de
rutina, ante alteraciones en las pruebas de función hepática, o ante la
positividad en las pruebas de estudio de las hepatitis virales.
Entre las manifestaciones
que es posible encontrar se encuentran algunos signos cutáneos. Ninguno
es patognomónico, pero pueden resultar útiles para
la sospecha diagnóstica; entre estos "Estigmas de hepatopatía" cabe
destacar las arañas vasculares o spiders,
distribuidas en el territorio de la vena cava superior,
Al efectuar la exploración
física abdominal suele observarse el hígado aumentado de tamaño con superficie
irregular y consistencia dura, si bien en los estadios finales de la enfermedad
puede encontrarse totalmente atrófico y retraído no siendo accesible a la palpación.
Dado que la hepatomegalia es
en general indolora, la existencia de dolor abdominal debe hacer sospechar
algún fenómeno intercurrente como una pancreatitis o un cólico biliar, dada la
elevada incidencia de la litiasis biliar en el paciente cirrótico.
La esplenomegalia junto
con la presencia de circulación colateral (múltiples venas dilatadas
subcutáneas en la pared abdominal), indican la existencia de hipertensión portal. Cuando la circulación
colateral es prominente alrededor de la vena umbilical en la
zona del ombligo se denomina clásicamente como "cabeza de Medusa".
La hipertensión portal
puede también condicionar la presencia de ascitis,
que puede manifestarse como un aumento del perímetro abdominal, indicando la
presencia de líquido libre intra-abdominal. Las hernias de
la pared abdominal, sobre todo umbilicales son frecuentes cuando hay ascitis,
así como el edema subcutáneo que aparece en las zonas declives (las piernas
generalmente)
Las alteraciones endocrinas
son comunes en la cirrosis, sobre todo en las de etiología alcohólica (Cirrosis
hepática de Laennec);
los varones pueden presentar atrofia testicular, disminución de la libido y disfunción eréctil. La ginecomastia es
frecuente.
La ictericia,
es un signo que acompaña con cierta frecuencia a la cirrosis descompensada y
generalmente es un dato de enfermedad avanzada.
Para el diagnóstico de la
cirrosis hepática, habitualmente es suficiente con procedimientos no invasivos,
como la combinación de técnicas de imagen como la ecografía,
y hallazgos de laboratorio. También se usa la biopsia hepática,
sin embargo, hoy en día este procedimiento sólo se utiliza en casos
seleccionados y nada mas.
El médico hará un examen físico para buscar:
- Hepatomegalia y esplenomegalia
- Tejido mamario excesivo
- Abdomen hinchado como resultado de la presencia
de demasiado líquido
- Palmas enrojecidas
- Vasos sanguíneos rojos en la piel en forma de
araña
- Testículos pequeños
- Venas de la pared abdominal dilatadas
- Ojos o piel amarilla (ictericia)
Le pueden hacer los siguientes exámenes para medir el
funcionamiento del hígado:
Otros exámenes para detectar daño hepático son:
Las cosas más importantes
que puede hacer una persona para prevenir la cirrosis son:
·
Moderar el consumo de sal de mesa (cloruro
de sodio)
·
Consultar a un médico por si existe una enfermedad
hepática crónica silente que pueda llegar a producir cirrosis.
·
Si un paciente sabe que tiene alguna enfermedad
hepática, debe consultar periódicamente con su médico por si es una enfermedad
tratable, cuya progresión se pueda evitar (enfermedad alcohólica o hepatitis B
o C, por ejemplo).
·
Evitar el consumo de medicamentos o sustancias tóxicas
para el hígado
·
No tener prácticas sexuales de riesgo
·
No compartir agujas o jeringas con otras personas
·
Vacunación en el caso de la hepatitis B,
por ejemplo.
·
La cirrosis como tal carece
de tratamiento médico específico dado que es, en general, irreversible. Se
pueden tratar algunas de las enfermedades que la producen y evitar o retardar
la evolución de una cirrosis en estado inicial a las fases avanzadas.es la
consecuencia de enfermedades crónicas.
También tienen tratamiento algunas de las
complicaciones de la cirrosis tales como las hemorragias digestivas, la ascitis
y la encefalopatía hepática, que siempre deben ser indicados por un médico.
El tratamiento definitivo
de la cirrosis es el trasplante hepático. Se realiza solamente en los pacientes
en que se estima una supervivencia menor de dos años, a consecuencia de la
cirrosis, y en los que no existe contraindicación para realizarlo por otros
motivos A través de la alimentación y terapia con medicamentos/fármacos se
puede mejorar la función mental que se encuentra alterada por causa de la
cirrosis.
La disminución de la
ingestión de proteínas ayuda a que se formen menos toxinas en el tracto
digestivo. Algunos laxantes como la lactulosa pueden ser administrados para
ayudar en la absorción de toxinas y acelerar su eliminación a través de los
intestinos.
CAMBIOS EN EL ESTILO DE
VIDA
- Reducir el consumo de alcohol.
- Consumir una dieta saludable baja en sal.
- Hacerse vacunar contra enfermedades como la influenza, la hepatitis A y B, y la neumonía por neumococo.
- Hablar con el médico acerca de todos los
medicamentos que toma, entre ellos hierbas y suplementos, al igual que
medicamentos recetados.
-
MEDICAMENTOS DEL
MÉDICO
- Diuréticos para eliminar la acumulación de
líquido.
- Vitamina K o hemoderivados para prevenir el
sangrado en exceso.
- Medicamentos para la confusión mental.
- Antibióticos para las infecciones.
-
OTROS TRATAMIENTOS
POSIBLES
COMPLICACIONES
- Trastornos de sangrado (coagulopatía)
- Acumulación de líquidos abdominales (ascitis) e
infección del líquido (peritonitis bacteriana)
- Venas dilatadas en el esófago, el estómago o los
intestinos que sangran fácilmente (várices esofágicas)
- Aumento en la presión de los vasos sanguíneos del
hígado (hipertensión portal)
- Insuficiencia renal (síndrome hepatorrenal)
- Cáncer hepático (carcinoma hepatocelular)
- Confusión mental o cambio en el nivel de
conciencia o coma (encefalopatía hepática)
PRONOSTICO
La cirrosis es causada por una cicatrización del
hígado. El hígado no puede sanar o retornar a su funcionamiento normal una vez
que la cirrosis es grave. Esta afección puede llevar a complicaciones
serias
ESQUEMA FISIOPATOLOGICO

APLICACION DEL PROCESO DE ATENCION DE ENFERMERIA




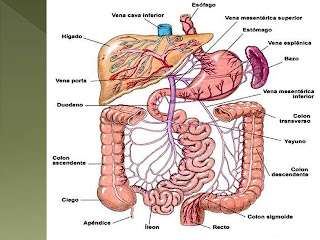







.JPG)





